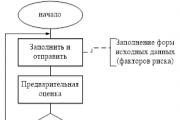
तीव्रगाहिता संबंधी सदमा- ऊतक बेसोफिल (मस्तूल कोशिकाओं) और परिधीय रक्त बेसोफिल से मध्यस्थों की तेजी से बड़े पैमाने पर इम्युनोग्लोबुलिन-ई-मध्यस्थता रिलीज के परिणामस्वरूप एलर्जेन के बार-बार परिचय के लिए एक प्रणालीगत सामान्यीकृत तत्काल एलर्जी प्रतिक्रिया। दवा-प्रेरित एनाफिलेक्टिक शॉक (डीएएस) में, एलर्जेन दवा है। एनाफिलेक्टिक शॉक दवा-प्रेरित बीमारी का सबसे गंभीर अभिव्यक्ति (वेरिएंट) है।
वर्गीकरण
रोगजनक विशेषताओं के आधार पर, एनाफिलेक्टिक शॉक (वास्तव में एलर्जी या इम्युनोग्लोबुलिन-ई-निर्भर) और एनाफिलेक्टॉइड शॉक (छद्म-एलर्जी या इम्युनोग्लोबुलिन-ई-स्वतंत्र) को प्रतिष्ठित किया जाता है। चिकित्सकीय रूप से, एनाफिलेक्टिक शॉक क्लासिकल, सेरेब्रल, हेमोडायनामिक, एस्फिक्सियल और पेट के प्रकारों में हो सकता है। एलएएस के तीव्र घातक, तीव्र सौम्य, दीर्घ, आवर्ती और गर्भपात पाठ्यक्रम हैं।
जोखिम
एनाफिलेक्टिक शॉक विकसित होने की संभावना बाहरी और आंतरिक कारकों से जुड़ी होती है। एनाफिलेक्टिक शॉक के मुख्य बाहरी कारक:
- पर्यावरण में एलर्जी पैदा करने वाले कारकों की संख्या में तीव्र वृद्धि,
- स्पेक्ट्रम का विस्तार और घरेलू और व्यावसायिक परिस्थितियों में कई एलर्जी और परेशान करने वाले पदार्थों का एक साथ संपर्क,
- शरीर में विदेशी पदार्थों (ज़ेनोबायोटिक्स) के प्रवेश की व्यापकता,
- संवेदनशील व्यक्तियों की संख्या में वृद्धि में योगदान देता है,
- बहुफार्मेसी,
- रोगियों की स्व-दवा,
- टीकाकरण का व्यापक उपयोग,
- प्रतिकूल सामाजिक कारक.
एनाफिलेक्टिक सदमे के आंतरिक कारणों में, संवैधानिक-आनुवंशिक प्रवृत्ति का प्रमुख स्थान है। एनाफिलेक्टिक शॉक के विकास में योगदान देने वाले बाहरी कारक अनिवार्य नहीं हैं। एलर्जी की क्रिया केवल एलर्जी फेनोटाइप वाले जीव में ही महसूस की जाती है।
एटियलजि
एनाफिलेक्टिक शॉक कॉर्टिकोस्टेरॉइड्स और एंटीहिस्टामाइन सहित लगभग सभी दवाओं के कारण हो सकता है। उनमें से कुछ, प्रोटीन, ग्लाइकोप्रोटीन, विदेशी मूल के जटिल अणु (टीके, सीरम, इम्युनोग्लोबुलिन) या हार्मोन (इंसुलिन) होने के कारण, आसानी से एक प्रतिरक्षा प्रतिक्रिया और एक एनाफिलेक्टिक प्रतिक्रिया उत्पन्न करते हैं। अन्य - छोटे आणविक भार (हैप्टेंस) के सरल रासायनिक अणु - स्वतंत्र रूप से एक प्रतिरक्षा प्रतिक्रिया को ट्रिगर करने में सक्षम नहीं होते हैं और प्रोटीन, लिपिड, पॉलीसेकेराइड के साथ संयुक्त होने पर एलएएस के प्रतिरक्षाविज्ञानी चरण में भाग लेते हैं, एक अत्यधिक इम्युनोजेनिक कॉम्प्लेक्स के रूप में संशोधित होते हैं ( एक पूर्ण घटित)। कॉम्प्लेक्स के प्रति प्रतिरक्षाविज्ञानी प्रतिक्रिया का विकास तब होता है जब दवा शरीर में दोबारा प्रवेश करती है। एनाफिलेक्टिक शॉक न केवल दवाओं से प्रेरित हो सकता है, बल्कि उनके मिश्रण (कम आणविक पदार्थ, एंटीजेनिक डाइवैलेंट और पॉलीवैलेंट संयुग्म) से भी हो सकता है। दवा की शुद्धता एवं गुणवत्ता स्पष्ट हो जाती है।
किसी दवा की संवेदीकरण गतिविधि उसकी संरचना में परमाणुओं की संख्या और स्थिति पर निर्भर करती है। दवाएं क्रॉस-रिएक्शन का कारण बन सकती हैं। इनके घटित होने के लिए मूल प्रतिजन की संरचना में ज्यामितीय समानता तथा जटिल प्रतिजन बनाने की क्षमता का होना आवश्यक है। एनाफिलेक्टिक शॉक की बहुसंयोजकता का पहला रूप एक व्यक्ति में कई दवाओं के प्रति संवेदनशीलता के मामले हैं जो रासायनिक संरचना या औषधीय कार्रवाई के तरीके में समान हैं। दूसरा रूप विभिन्न रासायनिक संरचना और औषधीय कार्रवाई की कई दवाओं के प्रति संवेदनशीलता द्वारा प्रकट होता है। तीसरे रूप में (संवैधानिक आनुवंशिक प्रवृत्ति वाले व्यक्तियों में), एक ही रोगी में एक या अधिक दवाओं के प्रति बढ़ी हुई संवेदनशीलता को संक्रामक या गैर-संक्रामक एलर्जी के प्रति संवेदनशीलता की उपस्थिति के साथ जोड़ा जा सकता है।
रोगजनन.
वास्तविक एनाफिलेक्टिक शॉक का विकास, साथ ही दवा-प्रेरित बीमारी, प्रतिरक्षाविज्ञानी तंत्र पर आधारित है। इसके पाठ्यक्रम में, इम्यूनोलॉजिकल, पैथोकेमिकल और पैथोफिज़ियोलॉजिकल (नैदानिक अभिव्यक्तियाँ) चरणों को प्रतिष्ठित किया जाता है। एनाफिलेक्टिक शॉक की विशेषताएं केवल प्रतिरक्षाविज्ञानी चरण में ही प्रकट होती हैं। एनाफिलेक्टिक शॉक के इस चरण में, हैप्टेन से दवा एक पूर्ण एंटीजन में परिवर्तित हो जाती है, जिससे बी लिम्फोसाइट्स बड़ी मात्रा में आईजीई का उत्पादन शुरू कर देते हैं। रूपात्मक और कार्यात्मक दृष्टि से, संवेदनशील कोशिकाएं सामान्य कोशिकाओं से भिन्न नहीं होती हैं, और एक संवेदनशील व्यक्ति व्यावहारिक रूप से तब तक स्वस्थ रहता है जब तक कि एलर्जी फिर से शरीर में प्रवेश नहीं करती है और एंटीजन-एंटीबॉडी प्रतिक्रियाएं विकसित नहीं होती हैं। IgE-आश्रित क्षरण केवल विशिष्ट एलर्जी द्वारा शुरू किया जाता है, जो शरीर में बेसोफिल और मस्तूल कोशिकाओं की सतह पर स्थिर IgE अणुओं से बंधता है। परिधीय रक्त बेसोफिल और मस्तूल कोशिकाओं के क्षरण की प्रक्रिया के दौरान, जो एलर्जी प्रतिक्रिया के पैथोकेमिकल चरण के साथ मेल खाता है, मध्यस्थ - हिस्टामाइन, ब्रैडीकाइनिन, सेरोटोनिन और विभिन्न साइटोकिन्स - बड़ी मात्रा में जारी होते हैं। किसी विशेष शॉक अंग पर एंटीजन-एंटीबॉडी कॉम्प्लेक्स के स्थानीयकरण के आधार पर, एनाफिलेक्टिक शॉक के विभिन्न नैदानिक अभिव्यक्तियों का विकास संभव है।
स्यूडोएलर्जिक (एनाफिलेक्टॉइड) सदमे में कोई प्रतिरक्षाविज्ञानी चरण नहीं होता है, और पैथोकेमिकल और पैथोफिजियोलॉजिकल चरण गैर-विशिष्ट तरीके से मध्यस्थों की अत्यधिक रिहाई के साथ एलर्जी आईजीई की भागीदारी के बिना आगे बढ़ते हैं। तंत्र के तीन समूह रोगजनन में भाग लेते हैं: हिस्टामाइन; पूरक प्रणाली की सक्रियता में गड़बड़ी और एराकिडोनिक एसिड के चयापचय में गड़बड़ी। प्रत्येक विशिष्ट मामले में, अग्रणी भूमिका किसी एक तंत्र को सौंपी जाती है। एनाफिलेक्टिक और एनाफिलेक्टॉइड शॉक दोनों के पैथोकेमिकल चरण में, समान मध्यस्थ जारी होते हैं, जो समान नैदानिक अभिव्यक्तियाँ निर्धारित करते हैं और उनके विभेदक निदान को बेहद कठिन बना देते हैं। एलएएस के दौरान बड़ी मात्रा में जारी मध्यस्थ संवहनी पारगम्यता को बढ़ाते हैं, ब्रांकाई और रक्त वाहिकाओं की चिकनी मांसपेशियों में संकुचन का कारण बनते हैं, आदि। सबसे महत्वपूर्ण हेमोडायनामिक गड़बड़ी हैं, जो मृत्यु का कारण बन सकती हैं।
क्लिनिक
एनाफिलेक्टिक शॉक की नैदानिक तस्वीर विविधता की विशेषता है और रोग प्रक्रिया में शामिल अंगों की संख्या, जारी मध्यस्थों की संख्या, रिसेप्टर्स की प्रतिक्रियाशीलता आदि जैसे कारकों की बातचीत से निर्धारित होती है। अधिकांश रोगी क्लासिक नैदानिक रूप विकसित करते हैं एनाफिलेक्टिक शॉक का. चिंता और मृत्यु के भय की भावनाओं के साथ असुविधा की तीव्र स्थिति उत्पन्न होती है। अचानक कमजोरी की पृष्ठभूमि में, त्वचा में झुनझुनी और खुजली, गर्मी या ठंड की भावना, छाती में भारीपन और जकड़न, हृदय में दर्द, सांस लेने में कठिनाई या सांस लेने में असमर्थता महसूस हो सकती है। मरीज़ चक्कर आना या सिरदर्द, धुंधली दृष्टि और सुनने की हानि की भी रिपोर्ट करते हैं। इसके बाद, मतली और उल्टी दिखाई देती है। वस्तुतः, क्षिप्रहृदयता और रक्तचाप में कमी देखी जाती है। अधिक गंभीर मामलों में, चेतना की हानि होती है। फेफड़ों पर सूखी और नम लहरें सुनाई देती हैं। इसके अलावा, ऐंठन, मुंह से झाग, अनैच्छिक पेशाब और शौच, फैली हुई पुतलियाँ, जीभ और स्वरयंत्र की सूजन दिखाई दे सकती है। मृत्यु 5-30 मिनट के भीतर हो जाती है। श्वासावरोध के मामलों में या 24-48 घंटों या उससे अधिक के बाद महत्वपूर्ण अंगों में गंभीर अपरिवर्तनीय परिवर्तन के कारण। क्लासिक एक के अलावा, प्रमुख नैदानिक सिंड्रोम के अनुसार 4 और प्रकार हैं: हेमोडायनामिक, एस्फिक्सियल, सेरेब्रल, पेट। एनाफिलेक्टिक शॉक की प्रत्येक विविधता एलर्जी संबंधी त्वचा अभिव्यक्तियों (पित्ती, क्विंके एडिमा, आदि) के साथ हो सकती है। अनुकूल पाठ्यक्रम और सभी खतरनाक संकेतों के विपरीत विकास के साथ भी, मरीज़ लंबे समय तक कमजोरी, बुखार और गतिहीनता के रूप में अवशिष्ट प्रभाव बनाए रखते हैं। इस अवधि के दौरान, पुनरावृत्ति से इंकार नहीं किया जा सकता है। इसीलिए, एनाफिलेक्टिक शॉक की नैदानिक अभिव्यक्तियाँ गायब होने के बाद, रोगियों को अगले 10-12 दिनों तक अस्पताल में डॉक्टर की देखरेख में रहना चाहिए। एनाफिलेक्टिक शॉक का प्रतिकूल परिणाम तीव्र घातक पाठ्यक्रम के साथ-साथ अनुचित उपचार प्रबंधन के कारण हो सकता है। त्रुटियों के सबसे आम कारण: एलर्जी और औषधीय इतिहास डेटा की अज्ञानता और कमी, संकेत के बिना दवाओं का उपयोग, गलत निदान, विलंबित या अपूर्ण एंटी-शॉक थेरेपी, रोकथाम के लिए अपर्याप्त सिफारिशें।
निदान
एनाफिलेक्टिक शॉक के कई नैदानिक वेरिएंट की उपस्थिति के लिए मायोकार्डियल रोधगलन, फुफ्फुसीय अन्त: शल्यता, तीव्र मस्तिष्क विकृति विज्ञान, आंतों की रुकावट, छिद्रित गैस्ट्रिक या ग्रहणी संबंधी अल्सर के साथ विभेदक निदान की आवश्यकता होती है। जहां तक सच्चे और स्यूडोएलर्जिक (एनाफिलेक्टॉइड) एनाफिलेक्टिक शॉक के विभेदक निदान का सवाल है, यह मुख्य रूप से दवा-प्रेरित बीमारी के इतिहास वाले रोगियों में किया जाता है। स्यूडोएलर्जिक शॉक के मामले में, रासायनिक या एंटीजेनिक रूप से समान दवाओं के उपयोग के प्रति संवेदनशीलता या बार-बार होने वाली प्रतिक्रियाओं की उपस्थिति स्थापित करना संभव नहीं है। स्यूडोएलर्जिक शॉक की अवधि अल्पकालिक होती है, और ट्यूब-विशिष्ट प्रतिरक्षाविज्ञानी परीक्षणों के परिणाम नकारात्मक होते हैं।
एनाफिलेक्टिक शॉक के पक्ष में साक्ष्य हैं:
- पहले इस्तेमाल की गई दवा जिस पर एलर्जी की स्थिति पैदा होने का "संदेह" है (ऐसे मामलों को छोड़कर जहां रोगी को होने वाली संवेदनशीलता के बारे में पता नहीं है, उदाहरण के लिए, पेनिसिलिन, जो संभवतः गाय के दूध में मौजूद है),
- दवा की खुराक पर एलर्जी की प्रतिक्रिया की कोई निर्भरता नहीं,
- "अपराधी" दवा बंद करने के बाद सदमे का विपरीत विकास,
- वर्तमान या अतीत में, साथ ही रक्त संबंधियों में एलर्जी संबंधी बीमारियाँ,
- संवेदीकरण के संभावित कारण के रूप में दवाओं के साथ व्यावसायिक संपर्क,
- त्वचा और नाखूनों के फंगल रोग, गैर-सिंथेटिक एंटीबायोटिक दवाओं के प्रति संवेदनशीलता।
इलाज
प्राथमिक चिकित्सा में एनाफिलेक्टिक शॉक के स्थल पर अनिवार्य शॉक-रोधी उपाय शामिल होते हैं। सभी इंजेक्शन इंट्रामस्क्युलर तरीके से लगाए जाते हैं ताकि नसों की खोज में समय बर्बाद न हो। यदि एलर्जेन दवा के अंतःशिरा प्रशासन के दौरान झटका लगता है, तो सुई को नस में छोड़ दिया जाता है और दवा को इसके माध्यम से प्रशासित किया जाता है।
इस मामले में, एनाफिलेक्टिक शॉक का कारण बनने वाली दवा का प्रशासन बंद कर दिया जाता है और निम्नलिखित प्रशासित किया जाता है:
- दवा एलर्जेन के प्रशासन के स्थल पर एड्रीनर्जिक दवाएं (एपिनेफ्रिन 1 मिली - 0.1% घोल),
- ग्लूकोकार्टिकोइड्स (रोगी के वजन के 1-2 मिलीग्राम/किग्रा की दर से प्रेडनिसोलोन या डेक्सामेथासोन 4-20 मिलीग्राम, हाइड्रोकार्टिसोन 100-300 मिलीग्राम),
- एंटीहिस्टामाइन (प्रोमेथाज़िन 2-4 मिली - 2.5% घोल, क्लोरोपाइरामाइन 2-4 मिली - 2% घोल, डिफेनहाइड्रामाइन 5 मिली - 1% घोल),
- ब्रोंकोस्पज़म और सांस लेने में कठिनाई के लिए ज़ैंथिन (एमिनोफिललाइन 1-2 मिली 24% घोल),
- कार्डियक ग्लाइकोसाइड्स (डिगॉक्सिन 0.025% -1 मिली 20 मिली सेलाइन अंतःशिरा में),
- श्वसन एनालेप्टिक्स (कॉर्डियामाइन 1 मिली चमड़े के नीचे),
- फुफ्फुसीय एडिमा के लिए अत्यधिक सक्रिय मूत्रवर्धक (फ़्यूरोसेमाइड 0.02 - 0.04 ग्राम प्रति दिन 1 बार अंतःशिरा या इंट्रामस्क्युलर)।
यदि कोई चिकित्सीय प्रभाव नहीं है, तो इन दवाओं का प्रशासन 10-15 मिनट के बाद दोहराया जाता है। जब एक एलर्जेन दवा इंजेक्ट की जाती है, तो इंजेक्शन स्थल के ऊपर के छोर पर एक टूर्निकेट लगाया जाता है और उस क्षेत्र में सेलाइन 1:10 के साथ पतला एपिनेफ्रिन इंजेक्ट किया जाता है। यदि एपिनेफ्रिन और ग्लुकोकोर्टिकोइड्स के बाद पेनिसिलिन से एनाफिलेक्टिक झटका होता है, तो 1 मिलियन यूनिट का तेजी से इंट्रामस्क्यूलर प्रशासन संकेत दिया जाता है। पेनिसिलिनेज़ को 2 मिलीलीटर खारे या आसुत जल में घोलें। मौखिक रूप से एलर्जेन दवा लेते समय, यदि रोगी की स्थिति अनुमति देती है तो पेट को धोया जाता है। अनिवार्य शॉक-रोधी उपायों के प्रभाव के अभाव में एनाफिलेक्टिक शॉक की गहन चिकित्सा एक विशेष विभाग में की जाती है। इसमें वेनिपंक्चर (वेनसेक्शन) शामिल है, यदि बाद वाला पहले नहीं किया गया है, और डेक्सट्रोज़, आइसोटोनिक सोडियम क्लोराइड समाधान या प्लाज्मा-प्रतिस्थापन तरल पदार्थ के समाधान के साथ दवाओं का अंतःशिरा प्रशासन शामिल है। इस मामले में, बलगम को बाहर निकाला जाता है, सिर को पीछे सीधा करके वायुमार्ग को जीभ के संभावित संकुचन से मुक्त किया जाता है, और एक एंटीफोम एजेंट (अल्कोहल) के माध्यम से पारित आर्द्र ऑक्सीजन को श्वासनली के लुमेन में डाले गए कैथेटर का उपयोग करके डाला जाता है। चिकित्सीय प्रभाव की अनुपस्थिति में, उपरोक्त दवाओं का प्रशासन हर 10-15 मिनट में दोहराएं। एलएएस के श्वासावरोधक रूप में, ब्रोन्कोडायलेटिंग प्रभाव वाली दवाएं अतिरिक्त रूप से दी जाती हैं (एमिनोफिललाइन 2-3 मिली 24% घोल या 20 मिली 2.4% घोल, डिप्रोफिलाइन 5 मिली - 10% घोल, इसाड्रिन 2 मिली - 0.5%, ऑर्सिप्रेनालाईन 1) -2 मिली 0.05%)।
यदि गहन चिकित्सा से कोई प्रभाव नहीं पड़ता है, तो पुनर्जीवन उपाय शुरू किए जाते हैं। इनमें बंद हृदय मालिश, इंटुबैषेण या ट्रेकियोस्टोमी शामिल है। तीव्र श्वासावरोध के मामले में, श्वास तंत्र का उपयोग करके फेफड़ों का वेंटिलेशन किया जाता है। कार्डियक अरेस्ट के मामले में, एपिनेफ्रिन को इंट्राकार्डियल रूप से प्रशासित किया जाता है। मिर्गी की स्थिति और सामान्य रक्तचाप के लिए, क्लोरप्रोमेज़िन का 1-2% घोल (या डायजेपाम के 0.5% घोल का 2-4 मिली) दिया जाता है। पुनर्जीवन उपाय एक विशेष टीम या विशेष प्रशिक्षण प्राप्त डॉक्टरों द्वारा किए जाते हैं। तीव्र लक्षणों से राहत के बाद, 1-2 सप्ताह के लिए डिसेन्सिटाइजिंग, निर्जलीकरण, विषहरण और कॉर्टिकोस्टेरॉयड एजेंटों के साथ अतिरिक्त उपचार किया जाता है।
रोकथाम
एनाफिलेक्टिक शॉक की रोकथाम निदान और उपचार से कम महत्वपूर्ण नहीं है। रोकथाम का सबसे अच्छा तरीका दवाओं का उचित नुस्खा है। आबादी के बीच स्वच्छता शिक्षा एनाफिलेक्टिक सदमे की रोकथाम में एक निश्चित भूमिका निभाती है।
एनाफिलेक्टिक शॉक के विकास को रोकने के लिए दवाओं की सिफारिश की जाती है।
पढ़ना:- द्वितीय. 4. एंटीरेट्रोवाइरल दवाओं की विशेषताएं और हार्ट के लिए दवाओं के समूहों के संयोजन के सिद्धांत
- द्वितीय. संक्रामक रोगों के प्रतिरक्षण निदान के सामान्य सिद्धांत
- द्वितीय. रूस में सर्जिकल सेवाओं का संगठन। शल्य चिकित्सा संस्थानों के मुख्य प्रकार. शल्य चिकित्सा विभाग के कार्य को व्यवस्थित करने के सिद्धांत।
- तृतीय. नव निदान इंसुलिन-निर्भर मधुमेह मेलिटस के लिए उपचार के सिद्धांत
- एलजीई-मध्यस्थता वाले रोग। रोग निदान के सिद्धांत. इतिहास संग्रह की विशेषताएं. एलर्जी रोगों के वंशानुगत पहलू
- वी 14: वंशानुगत रोगों के सांकेतिकता और उनके निदान के सिद्धांत।
|
|
एनाफिलेक्टिक शॉक एक तत्काल एलर्जी प्रतिक्रिया है जो तब होती है जब कोई एलर्जी शरीर में दोबारा प्रवेश कर जाती है।
घटना के कारण. एनाफिलेक्टिक शॉक तब विकसित हो सकता है जब दवाएं शरीर में डाली जाती हैं या जब विशिष्ट निदान विधियों का उपयोग किया जाता है। बहुत ही दुर्लभ मामलों में, सदमे की स्थिति खाद्य एलर्जी की अभिव्यक्ति या कीड़े के काटने की प्रतिक्रिया के रूप में विकसित हो सकती है। जहां तक दवाओं का सवाल है, उनमें से लगभग कोई भी शरीर को संवेदनशील बना सकता है और एनाफिलेक्टिक शॉक का कारण बन सकता है। अधिकतर, यह प्रतिक्रिया एंटीबायोटिक्स, विशेषकर पेनिसिलिन पर होती है। एनाफिलेक्टिक शॉक का कारण बनने वाली दवा की अनुमेय खुराक नगण्य हो सकती है।
विकास। सामान्य अभिव्यक्तियों का तेजी से विकास (रक्तचाप और शरीर के तापमान में कमी, केंद्रीय तंत्रिका तंत्र की शिथिलता, संवहनी पारगम्यता में वृद्धि) एनाफिलेक्टिक सदमे की विशेषता है। सदमे की स्थिति के विकास का समय और घटना की आवृत्ति शरीर में एलर्जेन के प्रवेश के मार्ग पर निर्भर करती है। पैरेंट्रल एडमिनिस्ट्रेशन (इंजेक्शन) के साथ, एनाफिलेक्टिक शॉक अधिक बार देखा जाता है और अधिक तेजी से होता है। दवा का अंतःशिरा प्रशासन विशेष रूप से खतरनाक है, जिसमें एनाफिलेक्टिक झटका तुरंत ("सुई की नोक पर") हो सकता है। आमतौर पर, एनाफिलेक्टिक झटका 1 घंटे के भीतर होता है, और मलाशय (गुदा के माध्यम से), बाहरी त्वचा और मौखिक (मुंह के माध्यम से) दवा के उपयोग के साथ 1-3 घंटे के बाद होता है (जैसे कि एलर्जेन अवशोषित होता है)। एक नियम के रूप में, एनाफिलेक्टिक झटका अधिक गंभीर होता है क्योंकि एलर्जेन प्रशासन के क्षण से लेकर प्रतिक्रिया के विकास तक कम समय बीतता है। एनाफिलेक्टिक शॉक की घटनाएं और इसकी गंभीरता उम्र के साथ बढ़ती जाती है।
लक्षण शुरुआती एनाफिलेक्टिक शॉक के पहले लक्षण चिंता, डर की भावना, धड़कते सिरदर्द, चक्कर आना, टिनिटस, ठंडा पसीना हैं। कुछ मामलों में, त्वचा में गंभीर खुजली देखी जाती है, जिसके बाद एंजियोएडेमा या पित्ती होती है। सांस की तकलीफ, छाती में जकड़न की भावना (ब्रोंकोस्पज़म या स्वरयंत्र की एलर्जी सूजन का परिणाम), साथ ही पैरॉक्सिस्मल पेट दर्द, मतली, उल्टी और दस्त के रूप में जठरांत्र संबंधी मार्ग की शिथिलता के लक्षण दिखाई देते हैं। निम्नलिखित घटनाएं भी संभव हैं: मुंह में झाग, ऐंठन, अनैच्छिक पेशाब और शौच (मल), योनि से खूनी निर्वहन। रक्तचाप कम हो जाता है, नाड़ी धीमी हो जाती है।
चेतना की हानि के साथ होने वाले एनाफिलेक्टिक सदमे के मामलों में, रोगी की दम घुटने से 5-30 मिनट के भीतर या महत्वपूर्ण अंगों में गंभीर अपरिवर्तनीय परिवर्तनों के कारण 24-48 घंटे या उससे अधिक के बाद मृत्यु हो सकती है। कभी-कभी गुर्दे (ग्लोमेरुलोनेफ्राइटिस), जठरांत्र संबंधी मार्ग (आंतों से रक्तस्राव), हृदय (मायोकार्डिटिस), मस्तिष्क (एडिमा, रक्तस्राव) और अन्य अंगों में परिवर्तन के कारण मृत्यु बहुत देर से हो सकती है। इसलिए, जिन रोगियों को एनाफिलेक्टिक झटका लगा है, उन्हें कम से कम 12 दिनों तक अस्पताल में रहना चाहिए।
इलाज। एनाफिलेक्टिक शॉक के पहले नैदानिक लक्षण प्रकट होने के तुरंत बाद आपातकालीन देखभाल प्रदान की जानी चाहिए। पहली तत्काल कार्रवाई दवा का प्रशासन बंद करना या रक्तप्रवाह में इसके प्रवेश को सीमित करना है (दवा के इंजेक्शन या काटने की जगह के ऊपर एक टूर्निकेट लागू करें)। इंजेक्शन स्थल या काटने पर, 0.1% एड्रेनालाईन समाधान के 0.5 मिलीलीटर को इंजेक्ट किया जाना चाहिए (चमड़े के नीचे या इंट्रामस्क्युलर रूप से और उसी खुराक को दूसरे क्षेत्र में। गंभीर मामलों में, 0.1% एड्रेनालाईन समाधान के 0.5 मिलीलीटर को 40% ग्लूकोज के 20 मिलीलीटर के साथ इंजेक्ट किया जाना चाहिए) समाधान को अंतःशिरा में इंजेक्ट किया जाना चाहिए यदि कोई चिकित्सीय प्रभाव नहीं है, तो एड्रेनालाईन के 0.1% समाधान के 0.5 मिलीलीटर के इंजेक्शन को चमड़े के नीचे या इंट्रामस्क्युलर रूप से दोहराने की सिफारिश की जाती है। यदि यह अभी भी रक्तचाप को बढ़ाने में विफल रहता है, तो नॉरपेनेफ्रिन का अंतःशिरा ड्रिप जलसेक करना चाहिए उपयोग किया जाना चाहिए (500 मिलीलीटर 5% ग्लूकोज समाधान में नॉरपेनेफ्रिन के 0.2% समाधान के 5 मिलीलीटर)।
यदि कोई प्रभाव नहीं पड़ता है, तो ग्लुकोकोर्टिकोइड्स के संयोजन में कोलाइड समाधान, रिंगर समाधान, आइसोटोनिक समाधान इत्यादि का उपयोग करके परिसंचारी रक्त की मात्रा को बहाल करने के लिए रोगजनक चिकित्सा की जाती है। जटिल चिकित्सा में, एंटीहिस्टामाइन, हेपरिन और सोडियम हाइड्रॉक्सीब्यूटरेट का उपयोग किया जाता है। इसके अतिरिक्त, कॉर्डियमाइन, कैफीन, कपूर प्रशासित किया जाता है, और गंभीर ब्रोंकोस्पज़म के मामले में, 2.4% एमिनोफिललाइन समाधान के 10 मिलीलीटर को 40% ग्लूकोज समाधान के 10 मिलीलीटर के साथ अंतःशिरा में प्रशासित किया जाता है। चूंकि स्वरयंत्र शोफ और ब्रोंकोस्पज़म अक्सर लंबे समय तक चलने वाले होते हैं, इसलिए एंटीहिस्टामाइन और मूत्रवर्धक के साथ संयोजन में ब्रोन्कोडायलेटर्स के बार-बार उपयोग की आवश्यकता होती है। यदि महत्वपूर्ण संकेतों पर कोई प्रभाव नहीं पड़ता है, तो श्वासनली की गड़बड़ी और फेफड़ों के कृत्रिम वेंटिलेशन के साथ-साथ पुनर्जीवन उपायों का एक जटिल आवश्यक है।
पूर्वानुमान उपचार उपायों की समयबद्धता और सदमे की गंभीरता पर निर्भर करता है। रक्तचाप में अल्पकालिक वृद्धि इस बात का विश्वसनीय संकेत नहीं है कि मरीज सदमे की स्थिति से उबर रहा है। जब तक प्रभावी ऊतक रक्त प्रवाह पूरी तरह से बहाल नहीं हो जाता, तब तक शॉक-रोधी उपाय जारी रखे जाने चाहिए।
रोकथाम। एनाफिलेक्टिक शॉक के विकास की भविष्यवाणी करना अभी तक संभव नहीं है। इसलिए, स्पष्ट एंटीजेनिक गुणों वाली दवाएं अत्यधिक सावधानी के साथ निर्धारित की जानी चाहिए। जिन व्यक्तियों को एलर्जी होने का खतरा है या जिनके अन्य जोखिम कारक हैं (एंटीबायोटिक दवाओं के साथ व्यावसायिक संपर्क, फंगल त्वचा संक्रमण, आदि), यह सिफारिश की जाती है कि एंटीबायोटिक का पहला इंजेक्शन शरीर के निचले हिस्से में लगाया जाए, ताकि ऐसी स्थिति में एनाफिलेक्टिक शॉक के मामले में, इंजेक्शन स्थल के ऊपर एक टूर्निकेट लगाया जा सकता है। तत्काल सहायता प्रदान करने के लिए दवाओं और उपकरणों का एक सेट तैयार रखें।
परिभाषा।एनाफिलेक्सिस एजी के साथ बार-बार संपर्क के प्रति संवेदनशील जीव की एक तीव्र प्रणालीगत प्रतिक्रिया है, जो टाइप I एलर्जी प्रतिक्रियाओं (तत्काल एलर्जी प्रतिक्रिया) के अनुसार विकसित होती है।
एनाफिलेक्टिक शॉक (एएस) एक एलर्जीन के साथ बार-बार संपर्क करने पर संवेदनशील जीव की एक तीव्र प्रणालीगत प्रतिक्रिया है, जो तत्काल एलर्जी प्रतिक्रिया पर आधारित होती है।
एनाफिलेक्टिक शॉक एक जीवन-घातक, तीव्र रूप से विकसित स्थिति है, जिसमें हेमोडायनामिक गड़बड़ी होती है और सभी महत्वपूर्ण अंगों में संचार विफलता और हाइपोक्सिया होता है।
महामारी विज्ञान।एनाफिलेक्टिक प्रतिक्रियाओं के पूरे स्पेक्ट्रम में, एएस 4.4% है। एएस एलर्जी संबंधी रोगों से पीड़ित रोगियों में विकसित होता है। एटोपिक रोग वाले लोगों में एएस की घटना अधिक होती है।
जोखिम कारक और प्राथमिक रोकथाम
एएस का विकास दवाओं के कारण हो सकता है (20.8% तक; महिलाओं में, एनएसएआईडी पर एएस पुरुषों की तुलना में 5 गुना अधिक बार विकसित होता है), हेटेरोलॉगस (जानवरों के रक्त से प्राप्त) सीरम, टीके, हाइमनोप्टेरा कीड़ों का जहर (0.8 से लेकर) 3. सामान्य आबादी में 3% मामले और मधुमक्खियों में 15 से 43% तक मामले
लवोडोव), भोजन और पराग एलर्जी, कुछ जीवाणु एलर्जी, लेटेक्स एलर्जी (सामान्य आबादी में 0.3% तक)।
पराग, घरेलू, एपिडर्मल और कीट एलर्जी के परिचय के साथ-साथ जब इन एलर्जी का उपयोग नैदानिक उद्देश्यों के लिए किया जाता है, तो एएस एलर्जी-विशिष्ट इम्यूनोथेरेपी के अनुचित कार्यान्वयन की जटिलता या परिणाम बन सकता है।
एटियलजि और रोगजनन.एनाफिलेक्टिक शॉक, अन्य एलर्जी संबंधी बीमारियों की तरह, स्वयं हानिरहित पदार्थों - एलर्जी के कारण होता है। एलर्जी को आमतौर पर दो समूहों में विभाजित किया जाता है: एंडोएलर्जेंस, जो शरीर में ही बनते हैं, और एक्सोएलर्जेंस, जो बाहर से शरीर में प्रवेश करते हैं। एनाफिलेक्टिक शॉक के मामले में, सबसे आम कारण बहिर्जात एलर्जी है, जिसमें पेनिसिलिन समूह से एनाल्जेसिक, सल्फोनामाइड्स और एंटीबायोटिक्स का उपयोग करते समय दवा एलर्जी का एक महत्वपूर्ण हिस्सा होता है, कम अक्सर सेफलोस्पोरिन (पेनिसिलिन और सेफलोस्पोरिन के लिए क्रॉस-सेंसिटाइजेशन का जोखिम, सीमा तक) 2 से 25% तक को ध्यान में रखा जाना चाहिए)।
एंडोएलर्जेंस (ऑटोएलर्जेंस) मानव ऊतक कोशिकाओं (थायरॉयड ग्रंथि के थायरोग्लोबुलिन, मांसपेशी फाइबर के माइलिन, आंख के लेंस, आदि) के घटक हैं जो विभिन्न कारकों (वायरस, बैक्टीरिया और अन्य एजेंटों) के प्रभाव में संशोधित होते हैं, जो सामान्य रूप से पृथक होते हैं एंटीबॉडी-उत्पादक प्रणालियों और संवेदनशील लिम्फोसाइटों से। एक रोग प्रक्रिया की शर्तों के तहत, शारीरिक अलगाव बाधित होता है, जो एंडो (ऑटो) एलर्जी के गठन और एलर्जी प्रतिक्रिया के विकास में योगदान देता है।
बहिर्जात एलर्जी को गैर-संक्रामक और संक्रामक मूल के एलर्जी में विभाजित किया गया है। गैर-संक्रामक बहिर्जात एलर्जेंस (तालिका 1, नीचे दी गई तस्वीरों में) मानव शरीर में प्रवेश की विधि में भिन्न हैं: इनहेलेशन (एलर्जी सांस के माध्यम से शरीर में प्रवेश करती है), एंटरल (पाचन तंत्र के माध्यम से प्रवेश करने वाली एलर्जेंस), पैरेंट्रल (चमड़े के नीचे, इंट्रामस्क्युलर) या किसी एलर्जेन का अंतःशिरा परिचय) संक्रामक एक्सोएलर्जेन:
जीवाणु (गैर-रोगजनक और रोगजनक बैक्टीरिया और उनके चयापचय उत्पाद);
कवक (गैर-रोगजनक और रोगजनक कवक और उनके चयापचय उत्पाद);
वायरल (विभिन्न प्रकार के राइनोवायरस और शरीर के ऊतकों के साथ उनकी बातचीत के उत्पाद);
तथाकथित "पूर्ण विकसित" एलर्जी के अलावा, हैप्टेन भी होते हैं - ऐसे पदार्थ जिनमें स्वयं एलर्जी की प्रतिक्रिया पैदा करने के गुण नहीं होते हैं, लेकिन जब वे शरीर में प्रवेश करते हैं और प्लाज्मा प्रोटीन के साथ जुड़ते हैं, तो वे एलर्जी को ट्रिगर करते हैं। तंत्र। हैप्टेंस से संबंधित
कई सूक्ष्म आणविक यौगिक (कुछ दवाएं), सरल रसायन (ब्रोमीन, आयोडीन, क्लोरीन, निकल, आदि), पौधे पराग के अधिक जटिल प्रोटीन-पॉलीसेकेराइड परिसर और प्राकृतिक या मानवजनित मूल के अन्य पर्यावरणीय कारक हैं; हैप्टेंस भी इसका हिस्सा हो सकते हैं एक रासायनिक पदार्थ. हैप्टेंस, जब प्लाज्मा प्रोटीन के साथ मिलते हैं, तो संयुग्म बनाते हैं जो शरीर में संवेदनशीलता पैदा करते हैं। जब शरीर में दोबारा प्रवेश किया जाता है, तो ये हैप्टेंस अक्सर प्रोटीन से पूर्व बंधन के बिना, स्वतंत्र रूप से गठित एंटीबॉडी और/या संवेदनशील लिम्फोसाइटों के साथ संयोजन कर सकते हैं, जिससे एलर्जी प्रतिक्रिया का विकास होता है।
रोगजनन: त्वचा और श्लेष्म झिल्ली पर होने वाली एलर्जी, मैक्रोफेज द्वारा अवशोषित होती है। मैक्रोफेज एलर्जेन को संसाधित करते हैं और इसे टी सहायक कोशिकाओं में प्रस्तुत करते हैं। टी-हेल्पर्स साइटोकिन्स का उत्पादन करते हैं जो कई प्रतिक्रियाओं को ट्रिगर करते हैं: 1) बी-लिम्फोसाइटों का प्रसार और प्लाज्मा कोशिकाओं में उनका विभेदन, 2) आईजीई एंटीबॉडी का उत्पादन। एंटीजन-विशिष्ट IgE एंटीबॉडी मस्तूल कोशिकाओं, बेसोफिल्स आदि (प्राथमिक प्रतिरक्षा प्रतिक्रिया) की झिल्लियों पर स्थिर होते हैं। जब एलर्जेन शरीर में दोबारा प्रवेश करता है, तो एलर्जेन कोशिका पर स्थिर IgE एंटीबॉडी और इस इम्युनोग्लोबुलिन के सेलुलर रिसेप्टर्स को क्रॉस-लिंक करता है। दो सतह IgE अणुओं का क्रॉस-लिंकिंग मस्तूल कोशिकाओं (द्वितीयक प्रतिरक्षा प्रतिक्रिया) को सक्रिय करता है, जो एलर्जी मध्यस्थों के संश्लेषण को ट्रिगर करता है, जिससे एलर्जी की नैदानिक अभिव्यक्तियाँ होती हैं (प्रारंभिक चरण: एलर्जी के संपर्क में आने के कुछ मिनटों के भीतर होता है): चिकनी मांसपेशियों का संकुचन , स्थानीय माइक्रोसिरिक्युलेशन में परिवर्तन, संवहनी पारगम्यता में वृद्धि, ऊतक सूजन, परिधीय तंत्रिका अंत की जलन, श्लेष्म ग्रंथियों द्वारा बलगम का अतिस्राव।
मस्त कोशिकाएं दो प्रकार के मध्यस्थों का स्राव करती हैं: 1) पिछले (जो सक्रियण से पहले कोशिका में मौजूद थे) - ये हिस्टामाइन, ईोसिनोफिलिक कारक, ट्रिप्टेस हैं), 2) सक्रियण के बाद मध्यस्थ (प्रोस्टाग्लैंडिंस डी2, ल्यूकोट्रिएन्स सी4, डी4, ई4, प्लेटलेट सक्रियण) कारक और अन्य)। मस्तूल कोशिकाओं से स्रावित मध्यस्थों में से कुछ ऐसे भी हैं जिनका आईजीई-मध्यस्थता प्रतिक्रिया में रुचि रखने वाली प्रतिरक्षा प्रणाली की कोशिकाओं पर बहुत स्पष्ट प्रभाव पड़ता है: इंटरल्यूकिन्स (आईएल) 4 और 13, साथ ही आईएल-3, -5, ग्रैनुलोसाइट -मैक्रोफेज कॉलोनी-उत्तेजक कारक, ट्यूमर नेक्रोसिस कारक। ये मध्यस्थ IgE प्रतिक्रिया का समर्थन कर सकते हैं या शरीर की अतिरिक्त एलर्जीनिक उत्तेजना के साथ इसे बढ़ा सकते हैं। एलर्जी की प्रतिक्रिया के शुरुआती चरण में होने वाले प्रभावों के साथ, व्यक्तिगत मध्यस्थ प्रतिक्रिया में भाग लेने वाली अन्य कोशिकाओं के प्रवास और केमोटैक्सिस का कारण बनते हैं: ईोसिनोफिल्स, टी कोशिकाएं (टीएच 2 कोशिकाएं), बेसोफिल, मोनोसाइट्स, न्यूट्रोफिल, जो सक्रिय होने पर जमा होते हैं। मध्यस्थ और संभवतः, एक IgE-मध्यस्थ तंत्र, मध्यस्थों का भी स्राव करते हैं जो अपनी क्रिया के साथ ऊतक प्रतिक्रिया की बाहरी अभिव्यक्तियों को पूरक करते हैं। चूँकि इन कोशिकाओं को आकर्षित करने में अपेक्षाकृत लंबा समय लगता है, इसलिए उनके कारण होने वाली प्रतिक्रिया एलर्जेन की कार्रवाई के क्षण के संबंध में विलंबित होती है (देर से या विलंबित चरण, एलर्जेन की कार्रवाई के 6-8 घंटे या उससे अधिक बाद होता है)। अंतिम चरण में भाग लेने वाली कोशिकाओं से जारी ट्रांसमीटर, अधिकांश भाग के लिए, वही ट्रांसमीटर होते हैं जो प्रारंभिक चरण में जारी होते हैं। हालाँकि, नए मध्यस्थ भी उनकी कार्रवाई में शामिल होते हैं, विशेष रूप से, सक्रिय ईोसिनोफिल्स द्वारा स्रावित मध्यस्थों में से: आधार के गुणों के साथ ईोसिनोफिल प्रोटीन। इन मध्यस्थों में साइटोटोक्सिक, हानिकारक गतिविधि होती है, जो गंभीर, बार-बार दोहराई जाने वाली और निरंतर होने वाली एलर्जी प्रतिक्रियाओं में ऊतक क्षति के तत्वों (उदाहरण के लिए, म्यूकोसल सतह के उपकला) से जुड़ी होती है।
निदान. नैदानिक परीक्षण डेटा
रोगी की प्रारंभिक जांच में शामिल होना चाहिए:
शिकायतें और चिकित्सा इतिहास (गंभीर स्थिति के मामले में - रिश्तेदारों के अनुसार): लक्षणों की उपस्थिति के साथ एक औषधीय पदार्थ या अन्य एलर्जी लेने के बीच संबंध की उपस्थिति, एलर्जी प्रतिक्रियाओं का इतिहास
दृश्य परीक्षण: चेतना के स्तर का आकलन, त्वचा की स्थिति (चकत्ते या एंजियोएडेमा की उपस्थिति), त्वचा का रंग (हाइपरमिया, पीलापन)
नाड़ी अध्ययन
हृदय गति मापना - ब्रैडीटैचीकार्डिया, लय गड़बड़ी, दिल की धड़कन की अनुपस्थिति
रक्तचाप माप - हाइपोटेंशन
वायुमार्ग में रुकावट (स्ट्रिडोर, डिस्पेनिया, घरघराहट, सांस की तकलीफ या एपनिया की उपस्थिति);
गैस्ट्रोइंटेस्टाइनल अभिव्यक्तियों की उपस्थिति (मतली, पेट दर्द, दस्त)।
तापमान
चेहरे और गर्दन की सूजन के साथ लेरिंजियल स्टेनोसिस का पता लगाने के लिए ईएनटी डॉक्टर द्वारा जांच की आवश्यकता होती है।
इतिहास संग्रह करते समय, आपको निम्नलिखित अनिवार्य प्रश्न पूछने होंगे:
क्या आपको पहले कभी एलर्जी की प्रतिक्रिया हुई है?
उनके कारण क्या हुआ?
उन्होंने स्वयं को कैसे प्रकट किया?
उपचार के लिए कौन सी दवाओं का उपयोग किया गया (एंटीहिस्टामाइन, ग्लूकोकार्टिकोस्टेरॉइड्स, एड्रेनालाईन, आदि)?
इस बार एलर्जी की प्रतिक्रिया के विकास से पहले क्या हुआ (कोई खाद्य पदार्थ जो सामान्य आहार में शामिल नहीं है, किसी कीड़े का काटना, दवा लेना आदि)?
रोगी ने स्वतंत्र रूप से क्या उपाय किए और उनकी प्रभावशीलता क्या है?
सबसे आम एनाफिलेक्टिक सदमे का सामान्यीकृत (विशिष्ट) रूप है, जिसके दौरान पारंपरिक रूप से तीन अवधियों को प्रतिष्ठित किया जाता है: पूर्ववर्ती अवधि, ऊंचाई की अवधि और सदमे से उबरने की अवधि। पूर्ववर्ती अवधि, एक नियम के रूप में, एलर्जेन की कार्रवाई (दवा, भोजन, डंक या कीट के काटने, आदि) के बाद 3-30 मिनट के भीतर विकसित होती है। कुछ मामलों में (उदाहरण के लिए, जमा दवाओं के इंजेक्शन या मुंह के माध्यम से एलर्जी के अंतर्ग्रहण के साथ), यह एंटीजन के प्रशासन के 2 घंटे के भीतर विकसित होता है। इस अवधि में रोगियों में आंतरिक परेशानी, चिंता, ठंड लगना, कमजोरी, चक्कर आना, टिनिटस, धुंधली दृष्टि, उंगलियों, जीभ, होंठों का सुन्न होना, पीठ के निचले हिस्से और पेट में दर्द की विशेषता होती है।
मरीजों को अक्सर त्वचा में खुजली, सांस लेने में कठिनाई, पित्ती और क्विन्के की सूजन का अनुभव होता है। रोगियों में उच्च स्तर की संवेदनशीलता के साथ, यह अवधि अनुपस्थित हो सकती है (फुलमिनेंट शॉक)।
अवधि की ऊंचाई चेतना की हानि, रक्तचाप में गिरावट (90/60 मिमी एचजी से कम), टैचीकार्डिया, पीली त्वचा, होंठों का सियानोसिस, ठंडा पसीना, सांस की तकलीफ, अनैच्छिक पेशाब और शौच, और की विशेषता है। मूत्र उत्पादन में कमी. 5-20% रोगियों में, एनाफिलेक्सिस के लक्षण 1-8 घंटे (बाइफैसिक एनाफिलेक्सिस) के बाद दोबारा हो सकते हैं या इसके पहले लक्षणों की शुरुआत के बाद 24-48 घंटे (लंबे समय तक एनाफिलेक्सिस) तक बने रह सकते हैं।
सदमे से उबरने की अवधि, एक नियम के रूप में, 3-4 सप्ताह तक रहती है। मरीजों को कमजोरी, सिरदर्द और याददाश्त कमजोर होने का अनुभव होता रहता है।
वर्गीकरण.नैदानिक अभिव्यक्तियों की गंभीरता के आधार पर, एएस की गंभीरता की चार डिग्री होती हैं (नीचे देखें)। प्रवाह की प्रकृति के अनुसार, वे प्रतिष्ठित हैं:
1) तीव्र घातक पाठ्यक्रम;
2) तीव्र सौम्य पाठ्यक्रम;
3) लंबा कोर्स;
4) पुनरावर्ती पाठ्यक्रम;
5) गर्भपात का कोर्स।
एनाफिलेक्सिस की अभिव्यक्तियों के आधार पर, जो मुख्य (हेमोडायनामिक) विकारों के साथ होती है, एएस के पांच रूपों को प्रतिष्ठित किया जाता है:
1) हेमोडायनामिक; 2) श्वासावरोधक; 3) उदर; 4) सेरेब्रल; 5) त्वचा और श्लेष्म झिल्ली को नुकसान के साथ।
एलर्जेन के प्रति प्रतिक्रिया के विकास की गति के आधार पर, एनाफिलेक्टिक शॉक के निम्नलिखित रूपों को प्रतिष्ठित किया जाता है:
1. बिजली - झटका 10 मिनट के भीतर विकसित होता है;
2. तत्काल - सदमे से पहले की अवधि 30-40 मिनट तक रहती है;
3. विलंबित - सदमा कुछ घंटों के बाद ही प्रकट होता है।
एनाफिलेक्टिक शॉक की गंभीरता एलर्जेन की प्राप्ति के क्षण से लेकर शॉक प्रतिक्रिया के विकास तक के समय अंतराल द्वारा निर्धारित की जाती है (पाठ के नीचे तस्वीरों में तालिका 2)।
एलर्जेन आने के 1-2 मिनट बाद तीव्र रूप विकसित होता है। कई बार तो मरीज के पास शिकायत करने का भी समय नहीं होता। बिजली का झटका चेतावनी के संकेतों के बिना या उनकी उपस्थिति (गर्मी की भावना, सिर में धड़कन, चेतना की हानि) के साथ हो सकता है। जांच करने पर, त्वचा का पीलापन या गंभीर सियानोसिस, ऐंठन वाली मरोड़, फैली हुई पुतलियाँ और प्रकाश के प्रति प्रतिक्रिया की कमी नोट की जाती है। परिधीय वाहिकाओं में नाड़ी का पता नहीं चलता है। हृदय की ध्वनियाँ बहुत कमजोर हो जाती हैं या सुनी नहीं जा सकतीं। सांस लेना मुश्किल है. जब ऊपरी श्वसन पथ की श्लेष्मा झिल्ली सूज जाती है, तो सांस नहीं आती है।
एलर्जेन की शुरूआत के 5-7 मिनट बाद एनाफिलेक्टिक शॉक का गंभीर रूप विकसित होता है। रोगी को गर्मी लगना, हवा की कमी, सिरदर्द, हृदय में दर्द की शिकायत होती है। फिर त्वचा और श्लेष्मा झिल्ली का सायनोसिस या पीलापन, सांस लेने में कठिनाई,
रक्तचाप निर्धारित नहीं है, नाड़ी केवल मुख्य वाहिकाओं में है। हृदय की ध्वनियाँ कमजोर हो जाती हैं या सुनाई नहीं देतीं। पुतलियाँ फैल जाती हैं, प्रकाश के प्रति उनकी प्रतिक्रिया तेजी से कम या अनुपस्थित हो जाती है।
मध्यम गंभीरता का एनाफिलेक्टिक झटका 30 मिनट के बाद देखा जाता है। एलर्जेन के आने के बाद. त्वचा पर एलर्जी संबंधी चकत्ते दिखाई देने लगते हैं। शिकायतों और लक्षणों की प्रकृति के आधार पर, मध्यम गंभीरता के एनाफिलेक्टिक शॉक के 4 प्रकार होते हैं।
कार्डियोजेनिक वैरिएंट सबसे आम है। हृदय विफलता के लक्षण (टैचीकार्डिया, थ्रेडी पल्स, रक्तचाप में कमी, कमजोर दिल की आवाज़) सामने आते हैं। कभी-कभी त्वचा का गंभीर पीलापन होता है (कारण - परिधीय वाहिकाओं की ऐंठन), अन्य मामलों में त्वचा का मुरझाना होता है (कारण - माइक्रोसिरिक्युलेशन विकार)। इलेक्ट्रोकार्डियोग्राम कार्डियक इस्किमिया के लक्षण दिखाता है। श्वसन संबंधी शिथिलता नहीं देखी जाती है।
दमा या श्वासावरोधक प्रकार। श्वसन विफलता ब्रोंकोस्पज़म द्वारा प्रकट होती है। वायुकोशीय केशिका झिल्ली की सूजन विकसित हो सकती है और गैस विनिमय अवरुद्ध हो सकता है। कभी-कभी घुटन स्वरयंत्र, श्वासनली की सूजन के कारण आंशिक या पूर्ण रूप से बंद होने के कारण होती है
लुमेन.
सेरेब्रल विकल्प. देखा गया: साइकोमोटर आंदोलन, भय की भावना, गंभीर सिरदर्द, चेतना की हानि, टॉनिक-क्लोनिक ऐंठन, अनैच्छिक पेशाब और शौच के साथ। आक्षेप के समय, श्वसन और हृदय गति रुक सकती है।
उदर विकल्प. उदर गुहा के ऊपरी भाग में तेज दर्द प्रकट होता है, पेरिटोनियल जलन के लक्षण। चित्र एक छिद्रित अल्सर या आंत्र रुकावट जैसा दिखता है।
धीमा रूप - कई घंटों में विकसित हो सकता है। एएस की गंभीरता हेमोडायनामिक गड़बड़ी की गंभीरता से निर्धारित होती है।
I डिग्री - मामूली हेमोडायनामिक गड़बड़ी। रक्तचाप सामान्य से 30 - 40 मिमी एचजी कम है। कला। रोग पूर्ववर्ती लक्षणों की उपस्थिति से शुरू हो सकता है: चकत्ते, गले में खराश, आदि। रोगी सचेत है, चिंता, आंदोलन, अवसाद और मृत्यु का भय संभव है। गर्मी का अहसास, सीने में दर्द और कानों में झनझनाहट की शिकायत हो सकती है. कभी-कभी एनाफिलेक्सिस की अन्य अभिव्यक्तियाँ देखी जाती हैं: पित्ती, क्विन्के की एडिमा, खांसी, आदि। गंभीरता की पहली डिग्री के रूप में एंटी-शॉक थेरेपी आसानी से संभव है।
डिग्री II में, गड़बड़ी अधिक स्पष्ट होती है, सिस्टोलिक रक्तचाप 90-60 मिमी एचजी होता है। कला।, डायस्टोलिक रक्तचाप - 40 मिमी एचजी। कला। चेतना का नुकसान तुरंत नहीं होता है या बिल्कुल नहीं होता है। कभी-कभी एनाफिलेक्सिस के अन्य लक्षणों की उपस्थिति के साथ प्रोड्रोमल अवधि होती है।
स्वरयंत्र शोफ और ब्रोंकोस्पज़म के कारण श्वासावरोध, उल्टी, अनैच्छिक मल त्याग और पेशाब हो सकता है। जांच करने पर, पीली त्वचा और सांस की तकलीफ का पता चलता है; गुदाभ्रंश पर, फेफड़ों में घरघराहट और अकड़कर सांस लेने का पता चलता है। दिल की आवाज़ें दब जाती हैं, टैकीकार्डिया और टैचीअरिथमिया रिकॉर्ड हो जाते हैं।
ग्रेड III एएस में, लक्षण अधिक गंभीर होते हैं। ऐंठन सिंड्रोम नोट किया गया है। सिस्टोलिक रक्तचाप 60-40 मिमी एचजी है। कला।, डायस्टोलिक रक्तचाप निर्धारित नहीं किया जा सकता है। होठों का सायनोसिस और मायड्रायसिस विशिष्ट हैं। नाड़ी अनियमित, धागे जैसी होती है। एंटीशॉक थेरेपी अप्रभावी है।
एएस IV की गंभीरता तेजी से विकसित होती है, रोगी तुरंत चेतना खो देता है। रक्तचाप निर्धारित नहीं किया जा सकता, फेफड़ों में श्वास को सुना नहीं जा सकता। एंटीशॉक थेरेपी का प्रभाव व्यावहारिक रूप से अनुपस्थित है।
प्रयोगशाला और वाद्य अनुसंधान विधियों से डेटा।
सदमे से राहत पाने के उद्देश्य से चिकित्सा के साथ-साथ निम्नलिखित प्रयोगशाला परीक्षण भी किए जाते हैं।
सामान्य रक्त परीक्षण, श्वसन और चयापचय एसिडोसिस की गंभीरता और चिकित्सा, पानी और इलेक्ट्रोलाइट संतुलन की पर्याप्तता का आकलन करने के लिए एसिड-बेस स्थिति, पीएच, पीए सीओ 2, पीए ओ 2 का अध्ययन।
रक्त जमावट प्रणाली का अध्ययन.
एलर्जी परीक्षण करना संभव है: रक्त में ट्रिप्टेज़, हिस्टामाइन, इंटरल्यूकिन -5, सामान्य और विशिष्ट आईजी ई की सामग्री का निर्धारण। प्रतिक्रिया बंद होने के 1 - 6 महीने बाद (विभिन्न स्रोतों के अनुसार) अधिक विस्तृत एलर्जी संबंधी जांच की जाती है।
प्रयोगशाला परीक्षणों के अलावा, रोगी की लगातार निगरानी की जाती है: शारीरिक परीक्षण, ईसीजी, रक्तचाप की निगरानी, गुदगुदी, और, यदि आवश्यक हो, केंद्रीय शिरापरक दबाव या फुफ्फुसीय धमनी वेज दबाव का निर्धारण और अन्य वाद्य तरीकों से।
क्रमानुसार रोग का निदान।धमनी हाइपोटेंशन, श्वसन विफलता और बिगड़ा हुआ चेतना के साथ सभी तीव्र रूप से विकसित होने वाली बीमारियों के साथ विभेदक निदान किया जाता है: तीव्र हृदय विफलता, मायोकार्डियल रोधगलन, बेहोशी, फुफ्फुसीय अन्त: शल्यता, मिर्गी, धूप और हीटस्ट्रोक, हाइपोग्लाइसीमिया, हाइपोवोल्मिया, दवा की अधिक मात्रा, आकांक्षा, सेप्टिक शॉक और आदि।
एनाफिलेक्टॉइड प्रतिक्रिया. एएस को प्रणालीगत एनाफिलेक्टॉइड प्रतिक्रिया से अलग करने की आवश्यकता है (यह एक गैर-प्रतिरक्षा तंत्र पर आधारित है)। मुख्य अंतर यह है कि एनाफिलेक्टॉइड प्रतिक्रिया कुछ दवाओं (पॉलीमीक्सिन, ओपिओइड, आयोडीन युक्त कंट्रास्ट एजेंट, रक्त घटक, आदि) के पहले प्रशासन के साथ भी हो सकती है। एनाफिलेक्टॉइड प्रतिक्रियाओं के लिए एएस के समान जटिल चिकित्सा की आवश्यकता होती है, लेकिन ये शॉक-रोधी चिकित्सा के लिए अधिक आसानी से उत्तरदायी हैं और अन्य निवारक उपायों की आवश्यकता होती है।
इलाज।उपचार का लक्ष्य पूर्ण पुनर्प्राप्ति या काम करने की क्षमता की बहाली है। किसी भी गंभीरता का एएस अस्पताल में भर्ती होने और गहन देखभाल इकाई में उपचार के लिए एक पूर्ण संकेत है। बुनियादी सदमा-विरोधी उपायों का कार्यान्वयन तत्काल और, यदि संभव हो तो, एक साथ होना चाहिए।
गैर-औषधीय उपचार
शरीर में एलर्जेन के प्रवेश को रोकें (दवाओं का सेवन बंद करें, कीट के डंक को हटा दें, आदि)
रोगी को लिटा दें, सिर को बगल की ओर कर दें और निचले जबड़े को फैलाएँ।
दवा या डंक के इंजेक्शन स्थल के ऊपर एक टूर्निकेट लगाएं।
यदि श्वास और परिसंचरण बंद हो जाता है, तो कार्डियोपल्मोनरी पुनर्जीवन किया जाता है।
औषधीय उपचार
शरीर में एलर्जेन के प्रवेश को रोकना। सदमा रोधी उपाय. एनाफिलेक्टिक शॉक के मामले में, रोगी को लिटाया जाना चाहिए (पैरों के नीचे सिर), सिर को बगल की ओर कर दिया जाना चाहिए (उल्टी की आकांक्षा से बचने के लिए), निचले जबड़े को आगे बढ़ाया जाना चाहिए, और हटाने योग्य डेन्चर को हटा दिया जाना चाहिए। एड्रेनालाईन को 0.1% समाधान (पसंद की दवा, साक्ष्य का वर्ग ए) के 0.3-0.5 मिलीलीटर की खुराक में इंट्रामस्क्युलर रूप से प्रशासित किया जाता है, बच्चों में 0.01 मिलीग्राम / किग्रा शरीर का वजन, अधिकतम 0.3 मिलीग्राम, यदि आवश्यक हो, तो इंजेक्शन हर 20 मिनट में दोहराया जाता है। 1 घंटे तक रक्तचाप नियंत्रण में।
जीवन के लिए तत्काल खतरे के विकास के साथ अस्थिर हेमोडायनामिक्स के मामले में, हृदय गति, रक्तचाप और ऑक्सीजन संतृप्ति की निगरानी करते हुए एड्रेनालाईन का अंतःशिरा प्रशासन संभव (छुट्टी) है। इस मामले में, 0.1% एड्रेनालाईन समाधान के 1 मिलीलीटर को 100 मिलीलीटर आइसोटोनिक सोडियम क्लोराइड समाधान में पतला किया जाता है और 1 एमसीजी/मिनट (1 मिलीलीटर/मिनट) की प्रारंभिक दर पर प्रशासित किया जाता है।
यदि आवश्यक हो तो गति को 2-10 एमसीजी/मिनट तक बढ़ाया जा सकता है। एड्रेनालाईन का अंतःशिरा प्रशासन हृदय गति, श्वसन और रक्तचाप के नियंत्रण में किया जाता है (वयस्कों में सिस्टोलिक रक्तचाप 100 मिमी एचजी से अधिक और बच्चों में 50 मिमी एचजी से अधिक के स्तर पर बनाए रखा जाना चाहिए)। एंटीएलर्जिक थेरेपी: प्रेडनिसोलोन को अंतःशिरा में प्रशासित किया जाता है (वयस्कों को 60-150 मिलीग्राम, बच्चों को 2 मिलीग्राम/किलोग्राम शरीर का वजन)।
रोगसूचक उपचार: धमनी हाइपोटेंशन का सुधार और परिसंचारी रक्त की मात्रा की पुनःपूर्ति खारा समाधान (आइसोटोनिक सोडियम क्लोराइड समाधान 0.9% 500-1000 मिलीलीटर) देकर की जाती है। वैसोप्रेसर एमाइन (5% ग्लूकोज के 500 मिलीलीटर प्रति डोपामाइन 400 मिलीग्राम, खुराक को तब तक बढ़ाया जाता है जब तक सिस्टोलिक रक्तचाप 90 मिमी एचजी तक नहीं पहुंच जाता) का उपयोग रक्त की मात्रा की पुनःपूर्ति के बाद ही संभव है। ब्रैडीकार्डिया के लिए, एट्रोपिन को चमड़े के नीचे 0.3-0.5 मिलीग्राम की खुराक पर प्रशासित किया जाता है (यदि आवश्यक हो, तो प्रशासन हर 10 मिनट में दोहराया जाता है)। सायनोसिस, डिस्पेनिया, सूखी घरघराहट के लिए ऑक्सीजन थेरेपी का भी संकेत दिया जाता है। श्वसन रुकने की स्थिति में, फेफड़ों के कृत्रिम वेंटिलेशन का संकेत दिया जाता है।
यदि स्वरयंत्र में सूजन हो और चिकित्सा का कोई प्रभाव न हो तो कोनिकोटॉमी की जाती है। नैदानिक मृत्यु के मामले में - कृत्रिम श्वसन और छाती का संकुचन।
रोगी प्रबंधन रणनीति
- हटाया जा सकता है, हालाँकि, पुस्तक संकलित करते समय यह अनुभाग अनिवार्य अनुभागों में से एक था।
अवलोकन योजना:
महत्वपूर्ण लक्षण सामान्य होने तक रोगी को गहन देखभाल इकाई या गहन देखभाल इकाई में देखा जाता है: चेतना, श्वसन दर (आरआर), हृदय गति (एचआर) और रक्तचाप। स्थिरीकरण के बाद, रोगी को चिकित्सा या एलर्जी विभाग में स्थानांतरित किया जा सकता है (यदि यह विभाग चिकित्सा संस्थान में उपलब्ध है)। डिस्चार्ज के बाद, रोगी को उसके निवास स्थान पर किसी एलर्जी विशेषज्ञ के पास भेजा जाना चाहिए।
किसी विशेषज्ञ को रेफर करने के संकेत:
एनाफिलेक्टिक शॉक से पीड़ित होने के बाद रोगी को उसके निवास स्थान पर किसी एलर्जी विशेषज्ञ के पास भेजा जाना चाहिए।
अस्पताल में भर्ती होने के संकेत:
आपातकालीन उपचार के बाद, एनाफिलेक्टिक शॉक वाले रोगियों को आगे की निगरानी के लिए अस्पताल में भर्ती किया जाना चाहिए।
माध्यमिक रोकथाम:
एनाफिलेक्टिक शॉक की रोकथाम में रोग की स्थितियों और कारणों का उन्मूलन शामिल है: एलर्जी का उन्मूलन, पुरानी एलर्जी रोगों का दवा उपचार, एएसआईटी में सुधार, तीव्र एलर्जी विकसित होने के उच्च जोखिम वाले रोगियों की स्व-शिक्षा और चिकित्सा कर्मियों की शिक्षा; प्रतिकूल पर्यावरणीय कारकों का उन्मूलन।
रोकथाम का एक महत्वपूर्ण पहलू रोगी शिक्षा है। इस उद्देश्य के लिए, सबसे प्रभावी उपाय एलर्जी स्कूलों का निर्माण है, जहां रोगी एलर्जी रोगों के विकास के कारणों और तंत्र, आपातकालीन देखभाल के सिद्धांतों के बारे में जान सकते हैं।
आपकी स्थिति की निगरानी के तरीकों में प्रशिक्षण।
एनाफिलेक्टिक शॉक की माध्यमिक रोकथाम के लिए, तर्कसंगत रूप से जीवाणुरोधी चिकित्सा का उपयोग करना आवश्यक है जो शरीर के संवेदीकरण को बढ़ावा देता है, रोगी के आउट पेशेंट कार्ड और अस्पताल के इतिहास पर दवा असहिष्णुता के स्पेक्ट्रम को इंगित करना सुनिश्चित करें, ऐसी दवाएं न लिखें जो पहले से मौजूद थीं। एलर्जी, साथ ही "अपराधी" दवाओं के समूह की दवाएं। इसके अलावा, ASIT केवल विशेष और सुसज्जित एलर्जी कक्षों में एक प्रतिरक्षाविज्ञानी द्वारा किया जाना चाहिए। एलर्जिक रोग से पीड़ित रोगी। उसे सूचित किया जाना चाहिए कि एलर्जी की प्रतिक्रिया से कैसे बचा जाए और उसे कौन सी प्राथमिक चिकित्सा क्रियाएं करनी चाहिए।
नॉलेज बेस में अपना अच्छा काम भेजना आसान है। नीचे दिए गए फॉर्म का उपयोग करें
छात्र, स्नातक छात्र, युवा वैज्ञानिक जो अपने अध्ययन और कार्य में ज्ञान आधार का उपयोग करते हैं, आपके बहुत आभारी होंगे।
http://www.allbest.ru/ पर पोस्ट किया गया
वोल्गोग्राड राज्य चिकित्सा विश्वविद्यालय।
इम्यूनोलॉजी और एलर्जी विभाग।
विषय पर इम्यूनोलॉजी में एक छात्र का स्वतंत्र कार्य:
"एनाफिलेक्टिक शॉक। एटियलजि, रोगजनन, वर्गीकरण, निदान, उपचार।"
द्वारा तैयार: चतुर्थ वर्ष का छात्र, प्रथम समूह
चिकित्सा और जीव विज्ञान संकाय
बुसारोवा क्रिस्टीना
वोल्गोग्राड 2015
सामग्री
- परिचय
- 3. नैदानिक चित्र
- 5. रोकथाम
परिचय
सबसे पहले, एनाफिलेक्सिस को पूरी तरह से प्रायोगिक घटना माना जाता था। इसका वर्णन पहली बार 1902 में पी. पोर्टियर और सी. रिचेट द्वारा किया गया था, जिसमें समुद्री एनीमोन टेंटेकल्स से अर्क के बार-बार इंजेक्शन लगाने पर कुत्तों में एक असामान्य, कभी-कभी घातक प्रतिक्रिया देखी गई थी; उन्होंने इस प्रतिक्रिया को नाम भी दिया - "एनाफिलेक्सिस" (ग्रीक एना से - रिवर्स और फिलैक्सिस - सुरक्षा)। कुछ समय बाद, 1905 में, रूसी वैज्ञानिक जी.पी. सखारोव ने घोड़े के सीरम के बार-बार प्रशासन पर गिनी सूअरों में एक समान प्रतिक्रिया के विकास का वर्णन किया। इसके बाद, लोगों में इसी तरह की प्रतिक्रियाओं का वर्णन किया जाने लगा और इसे "एनाफिलेक्टिक शॉक" कहा जाने लगा। शब्द "एनाफिलेक्टॉइड प्रतिक्रिया" का उपयोग उन मामलों में किया जाता है जहां दोनों प्रकार के बेसोफिल से मध्यस्थों की रिहाई एक विशिष्ट आईजीई-एलर्जेन कॉम्प्लेक्स के गठन से जुड़ी नहीं होती है, बल्कि कोशिकाओं पर हिस्टामाइन मुक्तिदाताओं के प्रभाव के कारण होती है। इस प्रकार, हम कह सकते हैं कि एनाफिलेक्टिक शॉक एनाफिलेक्सिस की एक प्रणालीगत अभिव्यक्ति है, जो तत्काल एलर्जी प्रतिक्रिया पर आधारित है।
एनाफिलेक्टिक शॉक एनाफिलेक्सिस निदान
1. एनाफिलेक्टिक झटका। परिभाषा, महामारी विज्ञान, एटियोलॉजी, वर्गीकरण
एनाफिलेक्टिक शॉक (एनाफिलेक्सिस, एनाफिलेक्टिक प्रतिक्रिया, प्रणालीगत एनाफिलेक्सिस) एक तत्काल प्रणालीगत एलर्जी प्रतिक्रिया है जो शरीर के बार-बार संपर्क में आने पर ऊतक बेसोफिल (मस्तूल कोशिकाओं) और परिधीय रक्त बेसोफिल से मध्यस्थों की तेजी से बड़े पैमाने पर आईजीई-मध्यस्थता रिहाई के परिणामस्वरूप होती है। एंटीजन (एलर्जी)।
महामारी विज्ञान।
एनाफिलेक्टिक शॉक किसी भी उम्र के लोगों में होता है, पुरुषों और महिलाओं में समान रूप से। विदेशी आंकड़ों के अनुसार, इसकी व्यापकता इस प्रकार है: पेनिसिलिन इंजेक्शन प्राप्त करने वाले रोगियों में 0.7-10%; कीड़ों द्वारा काटे गए या काटे गए लोगों में से 0.5-5% में; रेडियोकॉन्ट्रास्ट एजेंटों के इंजेक्शन प्राप्त करने वाले रोगियों में 0.22-1%; खाद्य एलर्जी वाले 0.004% रोगी; 3,500-20,000 सामान्य संवेदनाहारी इंजेक्शनों में से 1; एलर्जेन-विशिष्ट इम्यूनोथेरेपी (एएसआईटी) के दौरान 3,500-20,000 एलर्जेन इंजेक्शनों में से 1। यह अस्पताल में भर्ती 2,700 से 3,000 मरीजों में से 1 में होता है। यह माना जाता है कि जनसंख्या में एनाफिलेक्सिस की व्यापकता 1.21 से 15.04% तक है, घटना प्रति वर्ष प्रति निवासी 10-20 है।
एटियलजि
अक्सर, एनाफिलेक्टिक झटका दवाओं, हाइमनोप्टेरा कीड़ों (ततैया, मधुमक्खी, सींग, आदि) के डंक और खाद्य उत्पादों के कारण होता है। आमतौर पर, यह लेटेक्स के संपर्क में आने, शारीरिक गतिविधि करने और एएसआईटी के दौरान भी होता है। कुछ मामलों में, एटियोलॉजिकल कारक की पहचान नहीं की जा सकती है।
एनाफिलेक्टिक शॉक का सबसे आम कारण।
|
|
एटिऑलॉजिकल कारक
|
मरीजों की संख्या
|
|
|
|
दवाएं
|
|
|
|
|
कीड़ों का जहर
|
|
|
|
|
|
|
|
खाद्य उत्पाद
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
कारण अज्ञात
|
|
|
|
|
|
|
|
|
|
हाइमनोप्टेरा (मधुमक्खी, भौंरा, सींग, ततैया) के डंक के परिणामस्वरूप एनाफिलेक्टिक झटका विकसित हो सकता है। यह स्थापित किया गया है कि उनके जहर की एलर्जेनिक गतिविधि इसकी संरचना में शामिल एंजाइमों (फॉस्फोलिपेज़ ए 1, ए 2, हायल्यूरोनिडेज़, एसिड फॉस्फेट, आदि) के कारण होती है। उनके अलावा, जहर में पेप्टाइड्स (मेलिटिन, अपामिन, एक पेप्टाइड जो मस्तूल कोशिकाओं के क्षरण का कारण बनता है) और बायोजेनिक एमाइन (हिस्टामाइन, ब्रैडीकाइनिन, आदि) होते हैं, जो संभवतः इसके विषाक्त प्रभाव और छद्म-एलर्जी प्रतिक्रियाओं को निर्धारित करते हैं।
खाद्य उत्पादों में, बच्चों में एनाफिलेक्टिक शॉक के सबसे आम कारण नट्स, मूंगफली, क्रस्टेशियंस, मछली, दूध और अंडे हैं, और वयस्कों में क्रस्टेशियंस हैं। मूंगफली के प्रति अतिसंवेदनशीलता वाले रोगियों में सोया प्रोटीन का सेवन करने पर एनाफिलेक्सिस के मामलों का वर्णन किया गया है। चिकन प्रोटीन के प्रति संवेदनशील लोगों को चिकन भ्रूण पर संवर्धित वायरल टीके लगाते समय झटका लगने की संभावना को याद रखना चाहिए।
हाल के वर्षों में, यह स्थापित किया गया है कि कुछ मामलों में एनाफिलेक्टिक शॉक का कारण लेटेक्स हो सकता है, जो दस्ताने, कैथेटर, जल निकासी, फिलिंग, पट्टियों और अन्य चिकित्सा और घरेलू उत्पादों का हिस्सा है। प्रणालीगत प्रतिक्रियाएं एंटीजन के प्रवेश के मार्ग साँस लेने या संपर्क (जब त्वचा क्षतिग्रस्त हो) के माध्यम से विकसित होती हैं। यह याद रखना महत्वपूर्ण है कि बाद वाले में कुछ खाद्य पदार्थों (नट्स, कीवी, एवोकाडो, केले, आम, अजवाइन, पपीता, आदि) के साथ सामान्य एंटीजेनिक निर्धारक होते हैं, जो लेटेक्स के प्रति संवेदनशील रोगियों में एनाफिलेक्सिस के विकास का कारण बन सकते हैं। लेटेक्स एलर्जी विकसित होने के जोखिम वाले समूहों में चिकित्सा कर्मचारी, विकास संबंधी विसंगतियों वाले बच्चे, कई सर्जरी के इतिहास वाले लोग, रबर उत्पादों के उत्पादन में काम करने वाले और लेटेक्स के साथ पेशेवर संपर्क रखने वाले लोग शामिल हैं।
शारीरिक गतिविधि (दौड़ना, तेज चलना, साइकिल चलाना, स्कीइंग, आदि) के दौरान होने वाले एनाफिलेक्टिक शॉक के मामलों का वर्णन किया गया है। इसके विकास के कारणों और तंत्रों का पर्याप्त अध्ययन नहीं किया गया है। यह देखा गया कि ऐसे लगभग 50% रोगियों में, कुछ खाद्य पदार्थों (झींगा, अजवाइन, आदि) और दवाओं (गैर-स्टेरायडल विरोधी भड़काऊ दवाओं) के सेवन के बाद एनाफिलेक्सिस विकसित हुआ। जाहिर है, कुछ मामलों में यह खाद्य एलर्जी और दवा असहिष्णुता के कारण होता है, जिसका समाधान करने वाला कारक शारीरिक व्यायाम है। खुराक वाली शारीरिक गतिविधि के साथ उत्तेजक परीक्षणों के दौरान मस्तूल कोशिकाओं की संरचना में परिवर्तन के अध्ययन से इस प्रकार के एनाफिलेक्सिस के विकास में इन कोशिकाओं की संभावित भूमिका का पता चला। यह ज्ञात है कि यह एटोपिक रोगों से पीड़ित और/या इन रोगों के पारिवारिक इतिहास वाले रोगियों में अधिक विकसित होता है
एएसआईटी के दौरान एनाफिलेक्टिक झटका विकसित हो सकता है। एक नियम के रूप में, यह जटिलता एलर्जी की खुराक में त्रुटियों, रोगियों की उच्च स्तर की संवेदनशीलता, एलर्जी रोग के तीव्र चरण के दौरान उपचार के दौरान, खराब नियंत्रित ब्रोन्कियल अस्थमा और प्रणालीगत और स्थानीय बीटा के उपयोग के परिणामस्वरूप होती है। -अवरोधक जो अतिसंवेदनशीलता प्रतिक्रियाओं को प्रबल करते हैं।
कुछ मामलों में, एनाफिलेक्टिक शॉक का कारण निर्धारित नहीं किया जा सकता है। यह दिखाया गया है कि ऐसे लगभग 50% रोगी एटोपिक रोगों से पीड़ित हैं। इडियोपैथिक एनाफिलेक्सिस अक्सर दोहराया जाता है और उपचार के प्रति अपवर्तकता की विशेषता होती है।
एनाफिलेक्टिक शॉक का वर्गीकरण:
एनाफिलेक्टिक शॉक रोगजनक रूप से टाइप I (आईजीई-निर्भर) या गैर-एलर्जी (अन्य तंत्रों की भागीदारी के साथ) की एलर्जी प्रतिक्रिया के रूप में विकसित हो सकता है।
एनाफिलेक्टिक शॉक की गंभीरता के आधार पर, जो हेमोडायनामिक विकारों की गंभीरता से निर्धारित होता है, 4 डिग्री प्रतिष्ठित हैं। एनाफिलेक्टिक शॉक की गंभीरता हेमोडायनामिक विकारों की गंभीरता से निर्धारित होती है:
गंभीरता की पहली डिग्री: हेमोडायनामिक गड़बड़ी मामूली होती है, रक्तचाप 30-40 मिमी एचजी तक कम हो जाता है। कला। मूल मूल्यों से.
ग्रेड 2 की गंभीरता: हेमोडायनामिक गड़बड़ी अधिक स्पष्ट होती है। रक्तचाप 90-60/40 मिमी एचजी से कम होता रहता है। कला।
गंभीरता की तीसरी डिग्री: चेतना की हानि, रक्तचाप 60-40/0 मिमी एचजी। कला।
गंभीरता की चौथी डिग्री: रक्तचाप निर्धारित नहीं है।
एनाफिलेक्टिक शॉक के प्रमुख नैदानिक लक्षणों के आधार पर:
1. विशिष्ट विकल्प - हेमोडायनामिक विकारों को अक्सर त्वचा और श्लेष्म झिल्ली (पित्ती, एंजियोएडेमा), ब्रोंकोस्पज़म को नुकसान के साथ जोड़ा जाता है।
2. हेमोडायनामिक विकल्प - हेमोडायनामिक विकार सामने आते हैं।
3. श्वासावरोधक प्रकार - तीव्र श्वसन विफलता के लक्षण प्रबल होते हैं।
4. पेट का प्रकार - पेट के अंगों की क्षति के लक्षण प्रबल होते हैं।
5. सेरेब्रल वेरिएंट - केंद्रीय तंत्रिका तंत्र को नुकसान के लक्षण प्रबल होते हैं।
एनाफिलेक्टिक शॉक के पाठ्यक्रम की प्रकृति के आधार पर:
1. तीव्र घातक पाठ्यक्रम की विशेषता रक्तचाप में तेजी से गिरावट (डायस्टोलिक - 0 मिमी एचजी तक), बिगड़ा हुआ चेतना और ब्रोंकोस्पज़म के लक्षणों के साथ श्वसन विफलता के लक्षणों में वृद्धि के साथ तीव्र शुरुआत है। यह रूप गहन चिकित्सा के लिए काफी प्रतिरोधी है और गंभीर फुफ्फुसीय एडिमा, रक्तचाप में लगातार गिरावट और गहरी कोमा के विकास के साथ बढ़ता है। जितनी तेजी से एनाफिलेक्टिक शॉक विकसित होता है, गंभीर एनाफिलेक्टिक शॉक विकसित होने की संभावना उतनी ही अधिक होती है, जो घातक हो सकता है। इसलिए, एनाफिलेक्टिक शॉक का यह कोर्स एक प्रतिकूल परिणाम की विशेषता है।
2. एक तीव्र सौम्य पाठ्यक्रम एनाफिलेक्टिक सदमे के विशिष्ट रूप की विशेषता है। चेतना का विकार स्तब्धता या स्तब्धता की प्रकृति का है, जिसमें संवहनी स्वर में मध्यम कार्यात्मक परिवर्तन और श्वसन विफलता के लक्षण शामिल हैं। एनाफिलेक्टिक शॉक के तीव्र सौम्य पाठ्यक्रम को समय पर और पर्याप्त चिकित्सा से अच्छे प्रभाव और अनुकूल परिणाम की विशेषता है।
3. सक्रिय एंटी-शॉक थेरेपी के बाद पाठ्यक्रम की लंबी प्रकृति का पता चलता है, जो अस्थायी या आंशिक प्रभाव देता है। बाद की अवधि में, लक्षण पहले दो प्रकार के एएस के समान तीव्र नहीं होते हैं, लेकिन चिकित्सीय उपायों के प्रति प्रतिरोधी होते हैं, जिससे अक्सर निमोनिया, हेपेटाइटिस और एन्सेफलाइटिस जैसी जटिलताओं का निर्माण होता है। यह कोर्स एनाफिलेक्टिक शॉक के लिए विशिष्ट है जो लंबे समय तक काम करने वाली दवाओं के प्रशासन के परिणामस्वरूप विकसित हुआ है।
4. आवर्ती पाठ्यक्रम को इसके लक्षणों की प्रारंभिक राहत के बाद बार-बार सदमे की स्थिति की घटना की विशेषता है। अक्सर लंबे समय तक काम करने वाली दवाओं के उपयोग के बाद विकसित होता है। नैदानिक तस्वीर में पुनरावृत्ति प्रारंभिक लक्षणों से भिन्न हो सकती है, कुछ मामलों में उनका कोर्स अधिक गंभीर और तीव्र होता है, और चिकित्सा के प्रति अधिक प्रतिरोधी होते हैं।
5. गर्भपात सबसे अनुकूल है। यह अक्सर एएस के विशिष्ट रूप के दम घुटने वाले संस्करण के रूप में होता है। यह बहुत जल्दी रुक जाता है. एएस के इस रूप में हेमोडायनामिक गड़बड़ी न्यूनतम रूप से व्यक्त की जाती है।
2. एनाफिलेक्टिक शॉक का पैथोफिजियोलॉजिकल आधार
एनाफिलेक्टिक शॉक के पैथोफिजियोलॉजिकल तंत्र मुख्य रूप से ऊतक बेसोफिल (मस्तूल कोशिकाओं) और रक्त बेसोफिल से पूर्वनिर्मित और नव संश्लेषित मध्यस्थों की तीव्र और बड़ी रिहाई के शारीरिक और औषधीय प्रभावों के कारण होते हैं। बड़ी संख्या में मस्तूल कोशिकाओं के क्षरण के लिए दो मुख्य तंत्र हैं:
1) आईजीई-आश्रित (वास्तव में एलर्जी);
2) आईजीई स्वतंत्र (छद्म-एलर्जी);
IgE-आश्रित क्षरण विशिष्ट एलर्जी द्वारा शुरू किया जाता है, जो शरीर में प्रवेश करने पर, दोनों प्रकार के बेसोफिल की सतह पर स्थिर IgE अणुओं से बंध जाता है। जैसा कि ज्ञात है, IgE निर्धारण IgE (FceRI) के Fc टुकड़े के लिए उच्च आत्मीयता वाले एक विशेष रिसेप्टर की सतह पर मौजूद होने के कारण होता है। नीचे एलर्जी के उदाहरण दिए गए हैं जिनकी वास्तविक एलर्जिक एनाफिलेक्टिक शॉक के विकास में भूमिका सिद्ध हो चुकी है।
एलर्जी जिनकी भूमिका वास्तव में एलर्जी (आईजीई-निर्भर) एनाफिलेक्टिक सदमे के विकास में साबित हुई है।
पूर्ण प्रोटीन प्रतिजन
1. भोजन - अंडे, गाय का दूध, मेवे, क्रस्टेशियंस, शंख, फलियां
2. विष - मधुमक्खियाँ, ततैया आदि।
3. टीके - खसरा, इन्फ्लूएंजा, टेटनस
4. हार्मोन - इंसुलिन, कॉर्टिकोट्रोपिन, थायरोट्रोपिन
5. एंटीसेरा - घोड़ा, एंटीथाइमोसाइट, एंटीलिम्फोसाइट ग्लोब्युलिन, जहर के खिलाफ
6. एंजाइम - स्ट्रेप्टोकिनेस, केमोपैपेन्स
7. लेटेक्स - सर्जिकल दस्ताने, एंडोट्रैचियल ट्यूब
8. एलर्जेनिक अर्क - घर की धूल, जानवरों की रूसी, घास पराग
हप्तेन
1. एंटीबायोटिक्स - पेनिसिलिन, सेफलोस्पोरिन, मांसपेशियों को आराम देने वाले
2. विटामिन - थायमिन
3. साइटोस्टैटिक्स - सिस्प्लैटिन, साइक्लोफॉस्फेमाइड, साइटोसिन अरेबिनोसाइड
4. ओपियेट्स
पॉलिसैक्राइड
1. डेक्सट्रान
2. आयरन युक्त डेक्सट्रान
3. पॉलीजेमिन
IgE के लिए एक विशिष्ट एलर्जेन का बंधन FCERI के माध्यम से प्रेषित एक संकेत बनाता है और इसमें इनोसिटोल ट्राइफॉस्फेट और डायसाइलग्लिसरॉल के उत्पादन के साथ झिल्ली फॉस्फोलिपिड्स के सक्रियण का जैव रासायनिक तंत्र, विभिन्न साइटोप्लाज्मिक प्रोटीन के बाद के फॉस्फोराइलेशन के साथ फॉस्फोकाइनेज का सक्रियण, सीएमपी के अनुपात को बदलना शामिल है। सीजीएमपी, जिससे साइटोसोलिक सीए 2+ की सामग्री में वृद्धि होती है। वर्णित परिवर्तनों के परिणामस्वरूप, दोनों प्रकार के बेसोफिल कणिकाएँ कोशिका की सतह पर चली जाती हैं, कणिका झिल्ली और कोशिका झिल्ली विलीन हो जाती हैं और कणिकाओं की सामग्री बाह्यकोशिकीय स्थान में निकल जाती है, अर्थात। इस स्तर पर, कणिकाओं में निहित तथाकथित पूर्वनिर्मित जैविक रूप से सक्रिय पदार्थों का क्षरण होता है, जिनमें सूजन-रोधी गुण होते हैं। मुख्य है हिस्टामाइन, जो वासोडिलेशन का कारण बनता है, संवहनी बिस्तर से ऊतक में प्लाज्मा की रिहाई के साथ संवहनी पारगम्यता में वृद्धि और एडिमा, ब्रोन्कोस्पास्म, ब्रोन्ची में बलगम के हाइपरसेक्रिशन और पेट में हाइड्रोक्लोरिक एसिड, आंतों में वृद्धि गतिशीलता, पैरासिम्पेथेटिक तंत्रिका तंत्र की बढ़ी हुई गतिविधि। इसके अलावा, हिस्टामाइन के प्रभाव में, एंडोथेलियल कोशिकाओं की सतह पर आसंजन अणुओं, विशेष रूप से पी-सेलेक्टिन की अभिव्यक्ति बढ़ जाती है।
दोनों प्रकार के बेसोफिल के कणिकाओं में पाए जाने वाले अन्य पूर्वनिर्मित कारकों में ट्रिप्टेसेस, काइमेस, कार्बोक्सीपेप्टिडेज़ ए, हेपरिन और केमोटैक्टिक कारक शामिल हैं। इस बात के प्रमाण हैं कि ऊतक बेसोफिल (मस्तूल कोशिकाएं) और रक्त बेसोफिल के कणिकाओं में ट्यूमर नेक्रोसिस कारक और आईएल-4 पूर्वनिर्मित कारकों के रूप में हो सकते हैं।
पूर्वनिर्मित कारकों की रिहाई के बाद, सक्रिय ऊतक बेसोफिल और रक्त बेसोफिल नए कारकों को संश्लेषित और जारी करना शुरू करते हैं, जिनमें सबसे पहले, झिल्ली फॉस्फोलिपिड्स (प्रोस्टाग्लैंडिंस, ल्यूकोट्रिएन्स और प्लेटलेट-सक्रिय कारक) से प्राप्त उत्पाद, साथ ही साथ बड़ी संख्या में शामिल हैं। विभिन्न साइटोकिन्स - IL-3, IL-4, IL-5, IL-10, ग्रैनुलोसाइट-मोनोसाइट कॉलोनी-उत्तेजक कारक (GM-CSF), IL-6, आदि। यह याद रखना चाहिए कि जैविक रूप से सक्रिय पदार्थ अन्य द्वारा स्रावित होते हैं प्रतिरक्षा प्रणाली की कोशिकाएं भी एनाफिलेक्टिक शॉक के रोगजनन में भाग लेती हैं।
एनाफिलेक्टिक शॉक के रोगजनन में शामिल कोशिकाएं और उनके मध्यस्थ।
|
|
|
मध्यस्थों
|
|
|
मोनोसाइट-मैक्रोफेज
|
आईएल-1, ल्यूकोट्रिएन बी4, मुक्त कण, आईएल-6; ट्यूमर नेक्रोसिस फैक्टर-बी (टीएनएफ-बी)।
|
|
|
बी लिम्फोसाइट्स, प्लाज्मा कोशिकाएं
|
प्लेटलेट-सक्रिय करने वाला कारक, सेरोटोनिन, मुक्त कण
|
|
|
ऊतक बेसोफिल (मस्तूल कोशिकाएं) और परिधीय रक्त बेसोफिल
|
हिस्टामाइन, ट्रिप्टेज-काइमेस, कार्बोक्सीपेप्टिडेज़ ए, हेपरिन, ल्यूकोट्रिएन सी4, प्रोस्टाग्लैंडीन जी2, आईएल-4, आईएल-5, आईएल-3, आईएल-10, आईएल-6, प्लेटलेट-सक्रिय कारक, टीएनएफ-बी।
|
|
|
न्यूट्रोफिल
|
इलास्टेज, ल्यूकोट्रिएन बी4, मायलोपेरोक्सीडेज
|
|
|
इयोस्नोफिल्स
|
प्लेटलेट-सक्रिय करने वाला कारक, ल्यूकोट्रिएन सी4, ईोसिनोफिल धनायनित प्रोटीन, ईोसिनोफिल पेरोक्सीडेज, ईोसिनोफिल्स का प्रमुख बुनियादी प्रोटीन।
|
|
|
मस्तूल कोशिकाओं (छद्मएलर्जिक तंत्र) के आईजीई-स्वतंत्र क्षरण के लिए, इसके कार्यान्वयन में कई प्रकार के कारकों को शामिल माना जाता है। दोनों प्रकार के बेसोफिल के सक्रियण के लिए अग्रणी कारकों का सारांश नीचे दिया गया है।
I. IgE-निर्भर (वास्तव में एलर्जी) कारक
मस्तूल कोशिकाओं और बेसोफिल की सतह पर IgE के लिए एक विशिष्ट एलर्जेन का बंधन, इसके बाद IgE (FceRI) के Fc टुकड़े के लिए एक उच्च-आत्मीयता रिसेप्टर के माध्यम से सेल में एक सक्रियण संकेत का संचरण होता है।
द्वितीय. आईजीई-स्वतंत्र (छद्मएलर्जिक) कारक
1. पूरक उत्पाद - C3, C5a
2. केमोकाइन्स - एमसीपी-1, एमआईपी-1ए, रेंटेस, आईएल-8
3. इंटरल्यूकिन्स - आईएल-3, जीएम-सीएसएफ4। दवाएं - ओपियेट्स, साइटोस्टैटिक्स, एस्पिरिन, गैर-स्टेरायडल विरोधी भड़काऊ दवाएं।
5. आईजीई के लिए स्वप्रतिपिंड
6. FceRI के लिए स्वप्रतिरक्षी
7. भौतिक कारक
8. सर्दी, पराबैंगनी विकिरण, शारीरिक गतिविधि।
एनाफिलेक्टिक प्रतिक्रिया के मुख्य मध्यस्थ और उनकी क्रिया
|
|
मध्यस्थों
|
कार्रवाई
|
|
|
हिस्टामिन
|
वासोडिलेशन, केशिका पारगम्यता में वृद्धि, ऊतक शोफ (H1, H2), ब्रांकाई, आंतों, गर्भाशय (H1) की मांसपेशियों का संकुचन, कोरोनरी रक्त प्रवाह में कमी, टैचीकार्डिया (H1, H2)।
|
|
|
रसायनयुक्त कारक
|
ईोसिनोफिल और न्यूट्रोफिल का आकर्षण
|
|
|
|
रक्त के थक्के जमने में कमी, पूरक सक्रियण में रुकावट
|
|
|
|
संवहनी पारगम्यता में वृद्धि
|
|
|
ट्रिप्टेज़
|
एनाफिलोटॉक्सिन (C3a) का उत्पादन, किनिनोजेन का क्षरण, प्रोटियोलिसिस की सक्रियता
|
|
|
ल्यूकोट्रिएन्स (C4,D4,E4)
|
वासोडिलेशन, केशिका पारगम्यता में वृद्धि, ऊतक शोफ, कोरोनरी धमनियों का संकुचन, ब्रोंकोस्पज़म, फुफ्फुसीय उच्च रक्तचाप
|
|
|
prostaglandins
|
वासोडिलेशन, केशिका पारगम्यता में वृद्धि, ऊतक शोफ, ब्रोंकोस्पज़म, फुफ्फुसीय उच्च रक्तचाप
|
|
|
थ्रोम्बोक्सेन A2
|
चिकनी मांसपेशियों का संकुचन, प्लेटलेट एकत्रीकरण की उत्तेजना
|
|
|
प्लेटलेट सक्रिय करने वाला कारक
|
प्लेटलेट्स और ल्यूकोसाइट्स का एकत्रीकरण, ब्रोंकोस्पज़म, संवहनी पारगम्यता में वृद्धि, एडिमा
|
|
|
|
वासोडिलेशन, केशिका पारगम्यता में वृद्धि
|
|
|
3. नैदानिक चित्र
सबसे आम एनाफिलेक्टिक सदमे का सामान्यीकृत (विशिष्ट) रूप है, जिसके दौरान पारंपरिक रूप से तीन अवधियों को प्रतिष्ठित किया जाता है: पूर्ववर्ती अवधि, ऊंचाई की अवधि और सदमे से उबरने की अवधि।
अग्रदूतों की अवधि, एक नियम के रूप में, 3-30 मिनट के भीतर विकसित होती है। एलर्जेन की क्रिया के बाद (दवा, भोजन, डंक या कीड़े के काटने आदि)। कुछ मामलों में (उदाहरण के लिए, जमा दवाओं के इंजेक्शन या मुंह के माध्यम से एलर्जी के अंतर्ग्रहण के साथ), यह एंटीजन के प्रशासन के 2 घंटे के भीतर विकसित होता है। इस अवधि में रोगियों में आंतरिक परेशानी, चिंता, ठंड लगना, कमजोरी, चक्कर आना, टिनिटस, धुंधली दृष्टि, उंगलियों, जीभ, होंठों का सुन्न होना, पीठ के निचले हिस्से और पेट में दर्द की विशेषता होती है। मरीजों को अक्सर त्वचा में खुजली, सांस लेने में कठिनाई, पित्ती और क्विन्के की सूजन का अनुभव होता है। रोगियों में उच्च स्तर की संवेदनशीलता के साथ, यह अवधि अनुपस्थित हो सकती है (फुलमिनेंट शॉक)।
अवधि की ऊंचाई चेतना की हानि, रक्तचाप में गिरावट (90/60 मिमी एचजी से कम), टैचीकार्डिया, पीली त्वचा, होंठों का सियानोसिस, ठंडा पसीना, सांस की तकलीफ, अनैच्छिक पेशाब और शौच, और की विशेषता है। मूत्र उत्पादन में कमी.
यह याद रखना महत्वपूर्ण है कि 5-20% रोगियों में, एनाफिलेक्सिस के लक्षण 1-8 घंटे (बाइफैसिक एनाफिलेक्सिस) के बाद दोबारा हो सकते हैं या पहले लक्षण दिखाई देने के बाद 24-48 घंटे (लंबे एनाफिलेक्सिस) तक बने रह सकते हैं।
सदमे से उबरने की अवधि, एक नियम के रूप में, 3-4 सप्ताह तक रहती है। मरीजों को कमजोरी, सिरदर्द और याददाश्त कमजोर होने का अनुभव होता रहता है। इस अवधि के दौरान, तीव्र रोधगलन, सेरेब्रोवास्कुलर दुर्घटना, एलर्जिक मायोकार्डिटिस, ग्लोमेरुलोनेफ्राइटिस, हेपेटाइटिस, तंत्रिका तंत्र को नुकसान (मेनिंगोएन्सेफलाइटिस, एराचोनोइडाइटिस, पोलिनेरिटिस), सीरम बीमारी, पित्ती और क्विन्के की एडिमा, हेमोलिटिक एनीमिया और थ्रोम्बोसाइटोपेनिया विकसित हो सकता है।
नैदानिक लक्षणों की गंभीरता के आधार पर, एनाफिलेक्टिक शॉक के हेमोडायनामिक, दम घुटने वाले, पेट और मस्तिष्क संबंधी रूपों (पाठ्यक्रम विकल्प) को पारंपरिक रूप से प्रतिष्ठित किया जाता है। उनके लक्षण कुछ हद तक सदमे के सामान्यीकृत रूप में हमेशा मौजूद रहते हैं।
रोगियों में सदमे के हेमोडायनामिक रूप के साथ, नैदानिक तस्वीर, हाइपोटेंशन के साथ, हृदय में दर्द और अतालता पर हावी होती है। तीव्र रोधगलन (25% में) और तीव्र बाएं निलय विफलता का विकास संभव है। सबसे अधिक बार, रोगियों को सुप्रावेंट्रिकुलर टैचीकार्डिया, कम अक्सर साइनस ब्रैडीकार्डिया, वेंट्रिकुलर फाइब्रिलेशन और ऐसिस्टोल का अनुभव होता है। यह रूप दवा-प्रेरित एनाफिलेक्टिक सदमे में अधिक आम है।
श्वासावरोधक रूप की विशेषता सांस की तकलीफ (ब्रोंकोस्पज़म, फुफ्फुसीय एडिमा) या स्वर बैठना और अकड़कर सांस लेना (स्वरयंत्र शोफ) है। ये लक्षण ब्रोन्कियल अस्थमा के रोगियों में अधिक आम हैं। रोगी की स्थिति की गंभीरता और पूर्वानुमान तीव्र श्वसन विफलता की डिग्री से निर्धारित होते हैं। रोगियों में पेट के रूप में, आंतों की चिकनी मांसपेशियों की ऐंठन और कटाव के गठन के परिणामस्वरूप, नैदानिक तस्वीर में अधिजठर दर्द, पेरिटोनियल जलन के लक्षण, अनैच्छिक शौच और मेलेना का प्रभुत्व होता है। यह रूप खाद्य एलर्जी में अधिक आम है।
सेरेब्रल फॉर्म की विशेषता साइकोमोटर आंदोलन, स्तब्धता, ऐंठन और मेनिन्जियल लक्षणों की घटना है, जो मस्तिष्क और मेनिन्जेस की सूजन के कारण होते हैं।
सर्जिकल हस्तक्षेप के दौरान इंटुबैषेण के दौरान रोगियों में एनाफिलेक्टिक झटका विकसित हो सकता है। यह हाइपोटेंशन, टैचीकार्डिया, सांस की तकलीफ, सायनोसिस द्वारा प्रकट होता है। इंटुबैषेण के दौरान त्वचा में परिवर्तन (पित्ती, क्विन्के की सूजन, हाइपरमिया, आदि) की उपस्थिति को नोटिस करना मुश्किल है, क्योंकि रोगी सर्जिकल लिनन से ढका होता है।
4. निदान एवं उपचार के उपाय
एनाफिलेक्सिस (एनाफिलेक्टॉइड प्रतिक्रिया) की अभिव्यक्तियाँ जिनके लिए तत्काल निदान और उचित उपचार की आवश्यकता होती है, उनमें हृदय संबंधी लक्षण (चक्कर आना, बेहोशी और धड़कन), पेट के लक्षण (सूजन, मतली, उल्टी और टेनेसमस), ऊपरी श्वसन लक्षण (नाक की भीड़, नासिका और छींक आना) शामिल हैं। यह ज्ञात है कि एएस के दौरान होने वाली मौतों की आवृत्ति के संदर्भ में, श्वसन संबंधी कारण पहले स्थान पर (74%) हैं, और हृदय संबंधी कारण दूसरे (24%) पर हैं।
रोगी की जांच करते समय, निम्नलिखित लक्षणों पर ध्यान देना आवश्यक है: चेहरे की लालिमा, पित्ती, होंठ, उवुला, जीभ या अन्य क्षेत्रों की सूजन, साँस छोड़ने और/या साँस लेने के दौरान घरघराहट, सायनोसिस और धमनी हाइपोटेंशन। चिकित्सक के लिए यह विशेष रूप से महत्वपूर्ण है कि वह वायुमार्ग में रुकावट, ब्रोंकोस्पज़म या सदमे का पता लगाने के लिए हृदय और श्वसन प्रणाली की स्थिति का तुरंत आकलन करे।
एनाफिलेक्टिक शॉक के विभेदक निदान और जटिल मामलों में इसके कारण को स्थापित करने के साथ-साथ एनाफिलेक्टिक शॉक से उबरने के दौरान देखी गई जटिलताओं के शीघ्र निदान के लिए अतिरिक्त अध्ययन महत्वपूर्ण हैं। रोगियों में नैदानिक रक्त परीक्षण ईोसिनोफिलिया के साथ ल्यूकोसाइटोसिस और कम सामान्यतः एनीमिया और थ्रोम्बोसाइटोपेनिया दिखाते हैं। जैव रासायनिक रक्त परीक्षण में, संबंधित जटिलताओं के विकास के साथ, क्रिएटिनिन, पोटेशियम, बिलीरुबिन, ट्रांसएमिनेस (एएलटी, एएसटी), क्रिएटिन फॉस्फोकाइनेज, क्षारीय फॉस्फेट की एकाग्रता में वृद्धि और प्रोथ्रोम्बिन इंडेक्स में कमी देखी जा सकती है। छाती के रेडियोग्राफ़ अंतरालीय फुफ्फुसीय एडिमा के लक्षण दिखा सकते हैं। इलेक्ट्रोकार्डियोग्राम से सुप्रावेंट्रिकुलर अतालता और टी तरंग व्युत्क्रम का पता चलता है। लगभग एक चौथाई रोगियों में तीव्र रोधगलन (गहरी क्यू तरंग, संबंधित लीड में एसटी खंड की ऊंचाई) विकसित हो सकता है। संकेतों के अनुसार, परामर्श विशेष विशेषज्ञों (नेत्र रोग विशेषज्ञ, न्यूरोलॉजिस्ट, आदि) द्वारा किया जाता है। जटिल मामलों में सदमे का कारण निर्धारित करने के लिए, संदिग्ध एलर्जी के लिए एलर्जेन-विशिष्ट आईजीई को रेडियोएलर्जोसॉर्बेंट, एंजाइम-लिंक्ड इम्युनोसॉरबेंट या केमिलुमिनसेंट परख का उपयोग करके निर्धारित किया जाता है।
एनाफिलेक्टिक शॉक के विभेदक निदान के लिए उपयोग किए जाने वाले प्रयोगशाला पैरामीटर।
|
|
संकेतक
|
टिप्पणियाँ
|
|
|
रक्त सीरम में ट्रिप्टेस
|
अधिकतम सांद्रता झटके की शुरुआत के 60-90 मिनट बाद देखी जाती है और 6 घंटे तक बनी रहती है। रक्त लेने का इष्टतम समय लक्षणों की शुरुआत के 1-2 घंटे बाद है
|
|
|
रक्त प्लाज्मा में हिस्टामाइन
|
5-10 मिनट के बाद एकाग्रता बढ़ना शुरू हो जाती है और 30-60 मिनट तक बढ़ी रहती है।
|
|
|
24 घंटे के मूत्र में मिथाइलहिस्टामाइन (हिस्टामाइन मेटाबोलाइट)।
|
24 घंटे तक पेशाब में रहता है
|
|
|
मूत्र में सेरोटिन सीरम 5-हाइड्रॉक्सीइंडोलैसिटिक एसिड
|
कार्सिनॉइड सिंड्रोम के विभेदक निदान के लिए उपयोग किया जाता है
|
|
|
सीरम वैसोइंटेस्टाइनल पॉलीपेप्टाइड्स (अग्नाशय, अग्न्याशय हार्मोन, वैसोइंटेस्टाइनल पॉलीपेप्टाइड), पदार्थ पी
|
गैस्ट्रोइंटेस्टाइनल ट्यूमर या मेडुलरी थायरॉयड कार्सिनोमा को बाहर करने के लिए जो वासोएक्टिव पेप्टाइड्स का उत्पादन करते हैं
|
|
|
हाल के वर्षों में, एनाफिलेक्सिस की पुष्टि के लिए β-ट्रिप्टेज़ स्तर निर्धारण विधि का उपयोग किया गया है।
β-ट्रिप्टेज़ एक तटस्थ प्रोटीज़ है जो मानव ऊतक बेसोफिल (मस्तूल कोशिकाओं) के स्रावी कणिकाओं में संग्रहीत होता है और उनके द्वारा क्षरण के दौरान जारी किया जाता है। सामान्य रक्त में, β-ट्रिप्टेज़ का पता नहीं लगाया जाता है (< 1 нг/мл). Повышенные уровни в-триптазы в крови показывают, что происходит, активация тканевых базофилов с выделением медиатора либо под влиянием IgE (и тогда это анафилаксия), либо под влиянием либераторов (и тогда это анафилактоидная реакция). Чем тяжелее клинически протекает реакция, тем больше вероятность, что уровень в-триптазы сыворотки возрастет. Триптаза сыворотки не повышается при некоторых анафилактоидных реакциях, не сопровождающихся активацией тканевых базофилов (например, при активации комплемента). Уровень в-триптазы сыворотки достигает пика через 1-2 ч после начала анафилаксии, а затем снижается с периодом полураспада около 2 ч. Повышенный уровень в-триптазы можно использовать для дифференциации анафилаксии от других явлений с подобными клиническими характеристиками, особенно при наличии артериальной гипотензии. Наиболее информативным является определение уровня триптазы сыворотки через 1-1,5 ч после появления симптомов, но, в зависимости от максимального уровня триптазы, повышенное количество ее иногда выявляется через 6-12 ч после эпизода.
ऐसी दवाओं के साथ काम करने वाली प्रत्येक संस्था जो एनाफिलेक्टिक प्रतिक्रिया (मुख्य रूप से दवा एलर्जी) का कारण बन सकती है, उसके पास सहायता प्रदान करने के लिए निम्नलिखित उपकरण और दवाएं होनी चाहिए:
1. स्टेथोस्कोप और रक्तदाबमापी;
2. चमड़े के नीचे और अंतःशिरा जलसेक के लिए टूर्निकेट, सीरिंज, सुई;
3. एड्रेनालाईन हाइड्रोक्लोराइड का घोल 0.1%;
4. ऑक्सीजन और उसकी आपूर्ति के लिए उपकरण;
5. अंतःशिरा जलसेक और संबंधित उपकरणों के लिए समाधान;
6. मौखिक वायु नलिकाएं;
7. डिफेनहाइड्रामाइन (डिपेनहाइड्रामाइन);
8. अंतःशिरा या अंतःश्वसन प्रशासन के लिए ब्रोंकोडाईलेटर्स;
9. अंतःशिरा प्रशासन के लिए कॉर्टिकोस्टेरॉइड्स;
10. वासोकॉन्स्ट्रिक्टर्स।
11. हृदय गतिविधि को बनाए रखने के साधन।
यह आम तौर पर स्वीकार किया जाता है कि पेशेवर रूप से प्रशिक्षित कर्मियों द्वारा उपरोक्त उपकरणों और दवाओं का सही उपयोग स्वास्थ्य देखभाल सेटिंग्स में होने वाली तीव्र एनाफिलेक्टिक प्रतिक्रियाओं के अधिकांश (यदि सभी नहीं) मामलों के लिए प्रभावी प्रारंभिक उपचार प्रदान करेगा।
1. एनाफिलेक्टिक शॉक की उपस्थिति या संदेह का निदान करें;
2. रोगी को क्षैतिज स्थिति में रखें और निचले अंगों को ऊपर उठाएं;
3. महत्वपूर्ण संकेतों की बार-बार जांच करें (प्रत्येक 2-5 मिनट में) और रोगी के साथ रहें;
4. एड्रेनालाईन हाइड्रोक्लोराइड का 0.1% घोल दें: वयस्कों के लिए - 0.01 मिली/किग्रा, यदि आवश्यक हो तो हर 10-15 मिनट में 0.2-0.5 मिली की अधिकतम खुराक तक; बच्चों के लिए - 0.01 मिली/किग्रा, चमड़े के नीचे या इंट्रामस्क्युलर रूप से 0.2-0.5 मिली की अधिकतम खुराक तक, और यदि आवश्यक हो, तो हर 15 मिनट में दो खुराक तक दोहराएं। एड्रेनालाईन, बी- और बी-एड्रीनर्जिक रिसेप्टर्स का उत्प्रेरक होने के नाते, एनाफिलेक्टिक शॉक के उपचार में पसंद की पहली दवा बनी हुई है। बी-एड्रीनर्जिक रिसेप्टर्स पर एड्रेनालाईन का प्रभाव वाहिकासंकीर्णन और केशिका झिल्ली की पारगम्यता में कमी को बढ़ावा देता है। बदले में, β-एड्रीनर्जिक रिसेप्टर्स को प्रभावित करके, एड्रेनालाईन श्वसन पथ की चिकनी मांसपेशियों की ऐंठन को समाप्त करता है। इसके अलावा, कोशिकाओं में चक्रीय एएमपी के स्तर को बढ़ाकर, एड्रेनालाईन ऊतक बेसोफिल (मस्तूल कोशिकाओं) के क्षरण की प्रक्रिया को दबा देता है;
5. ऑक्सीजन दें - आमतौर पर 8-10 एल/मिनट; क्रॉनिक ऑब्सट्रक्टिव पल्मोनरी डिजीज वाले रोगियों में कम सांद्रता पर्याप्त हो सकती है;
6. खुला वायुमार्ग बनाए रखें;
7. एंटीथिस्टेमाइंस का प्रबंध करें: 25-50 मिलीग्राम डिपेनहाइड्रामाइन (डिपेनहाइड्रामाइन) (बच्चों के लिए - 1-2 मिलीग्राम/किग्रा), आमतौर पर पैरेन्टेरली;
8. यदि दवा के इंजेक्शन के बाद एनाफिलेक्टिक झटका विकसित होता है, तो इंजेक्शन वाली दवा के आगे अवशोषण को रोकने के लिए एड्रेनालाईन हाइड्रोक्लोराइड के 0.1% घोल के 0.15-0.3 मिलीलीटर को पिछले इंजेक्शन की जगह पर इंजेक्ट करें;
9. बाह्य रोगी सेटिंग में देखभाल प्रदान करते समय अनियंत्रित धमनी हाइपोटेंशन या लगातार ब्रोंकोस्पज़म की उपस्थिति में, रोगी को अस्पताल में भर्ती किया जाना चाहिए;
10. धमनी हाइपोटेंशन के मामले में, पुनःपूर्ति समाधान को अंतःशिरा में प्रशासित करें और वैसोकॉन्स्ट्रिक्टर्स का उपयोग करें;
11. ब्रोंकोस्पज़म का इलाज करते समय, अंतराल पर या लगातार 2-एगोनिस्ट का उपयोग करना बेहतर होता है; एमिनोफिललाइन का उपयोग इंट्रामस्क्युलर (24% घोल 1-2 मिली) या धीरे-धीरे अंतःशिरा (2.4% घोल - 10 मिली) करना संभव है;
12. 5 मिलीग्राम/किग्रा हाइड्रोकार्टिसोन (या लगभग 250 मिलीग्राम) अंतःशिरा में दें (मध्यम मामलों में, 20 मिलीग्राम प्रेडनिसोलोन मौखिक रूप से दिया जा सकता है)। मुख्य लक्ष्य एनाफिलेक्टिक प्रतिक्रिया की पुनरावृत्ति या लंबे समय तक रहने के जोखिम को कम करना है। यदि आवश्यक हो, तो इन खुराकों को हर 6 घंटे में दोहराया जा सकता है;
13. दुर्दम्य मामलों में जो एड्रेनालाईन पर प्रतिक्रिया नहीं करते हैं, उदाहरण के लिए, इस तथ्य के कारण कि रोगी को बीटा-ब्लॉकर मिल रहा था, 1 मिलीग्राम ग्लूकागन की एक खुराक को अंतःशिरा में प्रशासित करने की सिफारिश की जाती है; यदि आवश्यक हो, तो प्रति घंटे 1-5 मिलीग्राम ग्लूकागन लगातार प्रशासित किया जा सकता है;
14. β-ब्लॉकर प्राप्त करने वाले मरीज़ जो एपिनेफ्रिन, ग्लूकागन, अंतःशिरा तरल पदार्थ और अन्य थेरेपी का जवाब नहीं देते हैं, उन्हें कभी-कभी आइसोप्रोटेरेनॉल (एक गैर-β-एगोनिस्ट की विशेषताओं के साथ एक β-एगोनिस्ट) निर्धारित किया जाता है। यह ध्यान में रखा जाना चाहिए कि यद्यपि आइसोप्रोटीनॉल बीटा-ब्लॉकर्स के कारण होने वाली मायोकार्डियल सिकुड़न में कमी को दूर करने में सक्षम है, यह धमनी हाइपोटेंशन को बढ़ा सकता है, जिससे परिधीय वासोडिलेशन हो सकता है, और कार्डियक अतालता और मायोकार्डियल रोधगलन के विकास का कारण भी बन सकता है। इस संबंध में, हृदय गतिविधि की निगरानी आवश्यक है;
15. जिन चिकित्सा संस्थानों में रोगियों में एनाफिलेक्टिक शॉक विकसित हो सकता है, उन्हें इस स्थिति के निदान और उपचार पर चिकित्सा कर्मियों के लिए समय-समय पर प्रशिक्षण सत्र आयोजित करना चाहिए;
5. रोकथाम
एनाफिलेक्टिक शॉक को रोकने के उपायों को तीन समूहों में विभाजित किया जा सकता है:
1) सार्वजनिक;
2) सामान्य चिकित्सा;
3) व्यक्तिगत.
सामाजिक घटनाओं में शामिल हैं:
1. दवाओं और टीकाकरण की तैयारियों (टीके, सीरम, जी-ग्लोबुलिन, आदि) के उत्पादन के लिए प्रौद्योगिकी में सुधार
2. रासायनिक और दवा उद्योगों द्वारा उत्पादित उत्पादों से पर्यावरण प्रदूषण का मुकाबला करना।
3. खाद्य उत्पादों (पेनिसिलिन, एसिटाइलसैलिसिलिक एसिड), टीके (कैनामाइसिन, जेंटामाइसिन) और रक्त उत्पादों (क्लोरैमफेनिकॉल) में संरक्षक के रूप में दवा योजकों के उपयोग का सख्त विनियमन या निषेध।
4. फार्मेसियों से एंटीबायोटिक दवाओं का वितरण केवल डॉक्टर के नुस्खे के अनुसार करें।
5. आबादी और चिकित्सा समुदाय को दवाओं से होने वाली एलर्जी सहित प्रतिकूल प्रतिक्रियाओं के बारे में सूचित करना।
सदमे की सामान्य चिकित्सीय रोकथाम में निम्नलिखित उपाय शामिल हैं:
1) रोगियों को दवाओं का उचित नुस्खा;
2) बहुफार्मेसी के खिलाफ लड़ाई, यानी। रोगी को एक साथ बड़ी संख्या में दवाएँ देना; इस मामले में, उनके प्रभाव की प्रबलता और चिकित्सीय खुराक का विषाक्त खुराक में परिवर्तन देखा जा सकता है;
3) चिकित्सा इतिहास या आउट पेशेंट कार्ड के शीर्षक पृष्ठ पर लाल स्याही में असहनीय दवाओं का संकेत;
4) इंजेक्शन के लिए केवल डिस्पोजेबल सिरिंज और सुइयों का उपयोग करें;
5) इंजेक्शन के बाद कम से कम या 30 मिनट तक रोगियों की निगरानी करना;
6) प्रत्येक उपचार कक्ष को एक शॉक रोधी किट प्रदान करना।
दवा-प्रेरित एनाफिलेक्टिक सदमे की व्यक्तिगत रोकथाम में शामिल हैं:
1. एलर्जी के इतिहास का सावधानीपूर्वक संग्रह। किसी मरीज से बातचीत के दौरान निम्नलिखित परिस्थितियों पर ध्यान देना जरूरी है:
क) क्या रोगी और उसके रिश्तेदार एलर्जी संबंधी बीमारियों से पीड़ित हैं;
ख) क्या रोगी को पहले निर्धारित दवा मिल चुकी है;
ग) रोगी का लंबे समय तक और कितनी मात्रा में उपचार किया गया;
घ) क्या दवाएँ लेने के बाद एलर्जी संबंधी प्रतिक्रियाएँ देखी गईं। एंटीबायोटिक्स, सल्फोनामाइड्स, एनाल्जेसिक, स्थानीय एनेस्थेटिक्स, आयोडीन की तैयारी, रक्त विकल्प और विटामिन निर्धारित करते समय प्रतिकूल प्रतिक्रियाओं को निर्दिष्ट किया जाना चाहिए;
ई) क्या रोगी को त्वचा और उसके उपांगों के फंगल रोग हैं;
च) क्या दवाओं के साथ व्यावसायिक संपर्क है। एक नियम के रूप में, यह दवा उद्यमों, गोदामों, फार्मेसियों और चिकित्सा संस्थानों के श्रमिकों में होता है;
छ) क्या रोगी में एपिडर्मल संवेदीकरण के लक्षण हैं। जानवरों के प्रति अतिसंवेदनशीलता वाले मरीजों में विषम प्रोटीन (सीरम: एंटीटेटनस, एंटीडिप्थीरिया, एंटीस्टाफ। काइलोकोकल, एंटीलिम्फोसाइटिक, आदि, एंटीरेबीज गामा ग्लोब्युलिन, आदि) युक्त दवाओं के इंजेक्शन से गंभीर एलर्जी प्रतिक्रियाएं विकसित हो सकती हैं;
ज) क्या रोगी को पहले टीके और सीरम लगाए गए थे और उनकी सहनशीलता क्या थी। यदि दवा असहिष्णुता का पता चलता है, तो रोगी को न केवल "अपराधी" दवा देना असंभव है, बल्कि ऐसी दवाएं भी देना असंभव है जिनमें सामान्य एंटीजेनिक निर्धारक होते हैं।
प्रयुक्त साहित्य की सूची
1. इम्यूनोलॉजी, खैतोव आर.एम., इग्नातिवा जी.ए., सिदोरोविच आई.जी.
2. यारिलिन - इम्यूनोलॉजी - 2010 - जियोट्रा-मीडिया
3. ड्रैनिक जी.एन. - क्लिनिकल इम्यूनोलॉजी और एलर्जी
4. कोवलचुक - क्लिनिकल इम्यूनोलॉजी और एलर्जी।
Allbest.ru पर पोस्ट किया गया
...
समान दस्तावेज़
शरीर की तत्काल प्रतिरक्षा प्रतिक्रिया के रूप में एनाफिलेक्टिक झटका, इसका रोगजनन। एनाफिलेक्टिक प्रतिक्रिया के कुछ मध्यस्थ। एनाफिलेक्टिक शॉक के लक्षणों और सिंड्रोमों का एक जटिल, इसके नैदानिक अभिव्यक्तियों के पांच प्रकार। मरीजों के इलाज का सिद्धांत.
सार, 09/07/2009 को जोड़ा गया
एनाफिलेक्टिक शॉक की एटियलजि और रोगजनन। तत्काल एलर्जी प्रतिक्रिया का उपचार: तीव्र हेमोडायनामिक और फुफ्फुसीय वेंटिलेशन विकारों से राहत, रक्त से जैविक रूप से सक्रिय पदार्थों का निष्प्रभावीकरण। कोमा के विकास के कारण और नैदानिक तस्वीर।
सार, 09/21/2010 को जोड़ा गया
एनाफिलेक्टिक शॉक के विकास को रोकने के लिए प्राथमिकता वाले उपाय। एड्रेनालाईन, जलसेक चिकित्सा की खुराक की गणना। दूसरी पंक्ति की दवाओं का उपयोग: हाइड्रोकार्टिसोन और मेटारामिनोल का उपयोग, साल्बुटामोल जलसेक के साथ लगातार ब्रोंकोस्पज़म का उपचार।
प्रस्तुतिकरण, 05/18/2012 को जोड़ा गया
एलर्जेन के साथ बार-बार संपर्क के प्रति शरीर की बढ़ती संवेदनशीलता के कारण प्रतिरक्षात्मक संघर्ष की नैदानिक अभिव्यक्ति। एनाफिलेक्टिक शॉक के नैदानिक रूप। एनाफिलेक्टिक शॉक की आपातकालीन देखभाल और उपचार। एलर्जिक क्विन्के की सूजन।
परीक्षण, 12/23/2010 जोड़ा गया
"एनाफिलेक्टिक शॉक" की अवधारणा, इसकी घटना के कारण, इसकी नैदानिक अभिव्यक्तियाँ और विकास के मुख्य कारक। पीड़ित या उसके आसपास के लोगों की हरकतें। रोग के निदान और रोकथाम में सहायक चिकित्सक की भूमिका। दवाएँ निर्धारित करने के लिए सिफ़ारिशें.
कोर्स वर्क, 02/05/2017 को जोड़ा गया
तीव्र एलर्जी प्रतिक्रियाएं (एनाफिलेक्टिक शॉक, एनाफिलेक्सिस)। चार्ल्स रिचेट द्वारा एनाफिलेक्सिस का अध्ययन। तीव्रग्राहिता प्रकरणों की आवृत्ति. बच्चों में एनाफिलेक्टिक प्रतिक्रियाओं के कारण। एनाफिलेक्टिक शॉक क्लिनिक। चिकित्सीय उपायों के एक जटिल की तात्कालिकता।
प्रस्तुतिकरण, 02/11/2014 को जोड़ा गया
एंटीजेनिक प्रकृति के पदार्थों के प्रति सामान्य प्रतिरक्षा प्रतिक्रिया। एनाफिलेक्टिक शॉक के विकास का तंत्र, इसकी नैदानिक अभिव्यक्तियाँ। क्विन्के की एडिमा के कारण. दवा एलर्जी के प्रकार और रूप। एक्स्यूडेटिव एरिथेमा मल्टीफॉर्म का निदान।
प्रस्तुतिकरण, 02/09/2013 को जोड़ा गया
रक्तस्रावी सदमे के विकास के चरण और गंभीरता, इसकी नैदानिक तस्वीर और रोगजनन। तीव्र रक्त हानि के कारण: विभिन्न चोटें और बीमारियाँ। शरीर की कार्यात्मक प्रणालियों की प्रतिपूरक प्रतिक्रियाएँ। रक्तस्रावी सदमे का निदान और उपचार।
सार, 10/17/2013 जोड़ा गया
चोटों में सदमे की स्थिति का मुख्य रोगजन्य तंत्र। दर्दनाक आघात की नैदानिक तस्वीर. एल्गोवर इंडेक्स का उपयोग करके रक्त हानि की मात्रा का निदान। घटना स्थल पर आपातकालीन सहायता, परिवहन के दौरान और अस्पताल में उपाय।
परीक्षण, 02/27/2010 को जोड़ा गया
एंटीबायोटिक दवाओं, नोवोकेन, एस्पिरिन और थियामिन के प्रशासन के कारण होने वाली दवा एटियलजि का एनाफिलेक्टिक झटका, शरीर की एक गंभीर सामान्य प्रतिक्रिया है जो उन पदार्थों के प्रशासन की प्रतिक्रिया में विकसित होती है जिनके प्रति मरीज अतिसंवेदनशील होते हैं।
1. तीव्रगाहिता संबंधी- एंटीजन-एंटीबॉडी प्रतिक्रिया।
2. तीव्रग्राहिताभ- गैर-प्रतिरक्षा, एंटीजन-एंटीबॉडी कॉम्प्लेक्स की भागीदारी के बिना, मस्तूल कोशिकाओं का प्रत्यक्ष विनाश और सूजन मध्यस्थों की रिहाई।
नैदानिक तस्वीर।एनाफिलेक्टिक शॉक की अभिव्यक्तियाँ लक्षणों और सिंड्रोम के एक जटिल सेट के कारण होती हैं। सदमे की विशेषता तेजी से विकास, हिंसक अभिव्यक्ति, पाठ्यक्रम की गंभीरता और परिणाम हैं।
परंपरागत रूप से, एनाफिलेक्टिक शॉक की नैदानिक अभिव्यक्तियों के 5 प्रकारों को प्रतिष्ठित किया जा सकता है:
- साथ मुख्य रूप से हृदय प्रणाली को प्रभावित करता है -
रोगी अचानक बेहोश हो जाता है, अक्सर चेतना की हानि के साथ। पूर्वानुमानित दृष्टि से विशेष रूप से खतरनाक अनैच्छिक पेशाब और शौच के साथ चेतना की हानि का नैदानिक रूप है। हालाँकि, एलर्जी प्रतिक्रिया की अन्य अभिव्यक्तियाँ (त्वचा पर चकत्ते, ब्रोंकोस्पज़म) अनुपस्थित हो सकती हैं
- साथ तीव्र ब्रोंकोस्पज़म (श्वासावरोधक या दमा संबंधी प्रकार) के रूप में श्वसन प्रणाली को प्रमुख क्षति।
यह विकल्प अक्सर छींकने, खाँसी, पूरे शरीर में गर्मी की भावना, त्वचा की लालिमा, पित्ती और भारी पसीने के साथ जोड़ा जाता है। एक संवहनी घटक निश्चित रूप से शामिल है (रक्तचाप में कमी, टैचीकार्डिया)। इस संबंध में, चेहरे का रंग सियानोटिक से पीला या हल्के भूरे रंग में बदल जाता है;
- साथ मुख्य रूप से त्वचा और श्लेष्म झिल्ली को प्रभावित करता है।
रोगी को गंभीर खुजली का अनुभव होता है जिसके बाद पित्ती या क्विन्के प्रकार की एलर्जी एडिमा का विकास होता है। उसी समय, ब्रोंकोस्पज़म या संवहनी अपर्याप्तता के लक्षण हो सकते हैं। विशेष रूप से खतरा स्वरयंत्र की एंजियोएडेमा है, जो शुरू में अकड़कर सांस लेने के रूप में प्रकट होती है, और फिर श्वासावरोध के विकास के रूप में प्रकट होती है।
एनाफिलेक्टिक शॉक के उपरोक्त नैदानिक रूपों के साथ, लक्षण इस प्रक्रिया में जठरांत्र संबंधी मार्ग की भागीदारी का संकेत दे सकते हैं: मतली, उल्टी, तीव्र शूल पेट दर्द, सूजन, दस्त (कभी-कभी खूनी);
- केंद्रीय तंत्रिका तंत्र (सेरेब्रल वैरिएंट) को प्रमुख क्षति के साथ।
न्यूरोलॉजिकल लक्षण सामने आते हैं - साइकोमोटर आंदोलन, भय, गंभीर सिरदर्द, चेतना की हानि और स्टेटस एपिलेप्टिकस या सेरेब्रोवास्कुलर दुर्घटना की याद दिलाने वाली ऐंठन। श्वसन अतालता का उल्लेख किया गया है;
- साथ मुख्य रूप से पेट के अंगों (पेट) को प्रभावित करता है।
इन मामलों में, "तीव्र पेट" के लक्षण विशिष्ट होते हैं (अधिजठर क्षेत्र में तेज दर्द, पेरिटोनियल जलन के लक्षण), जिससे अल्सर वेध या आंतों में रुकावट का गलत निदान होता है। पेट में दर्द सिंड्रोम आमतौर पर सदमे के पहले लक्षण दिखाई देने के 20-30 मिनट बाद होता है। एनाफिलेक्टिक शॉक के उदर संस्करण के साथ, चेतना की हल्की गड़बड़ी, रक्तचाप में मामूली कमी, और स्पष्ट ब्रोंकोस्पज़म और श्वसन विफलता की अनुपस्थिति नोट की जाती है।
एक निश्चित पैटर्न है: एलर्जेन के शरीर में प्रवेश करने के बाद जितना कम समय बीतता है, सदमे की नैदानिक तस्वीर उतनी ही गंभीर होती है। मौतों का उच्चतम प्रतिशत तब होता है जब एलर्जेन के शरीर में प्रवेश करने के 3-10 मिनट बाद सदमा विकसित होता है, साथ ही तीव्र रूप में भी।
हालांकि ज्यादातर मामलों में एनाफिलेक्टिक शॉक का निदान मुश्किल नहीं है, कभी-कभी इसे तीव्र हृदय विफलता, मायोकार्डियल रोधगलन, मिर्गी, सनस्ट्रोक और हीटस्ट्रोक, फुफ्फुसीय अन्त: शल्यता आदि से अलग करना आवश्यक होता है।
इस प्रकार, एनाफिलेक्टिक शॉक वाले रोगियों की तीव्र स्थिति और गंभीर स्थिति, आपातकालीन गहन देखभाल की आवश्यकता और व्यापक अभ्यास में उपयोग के लिए उपलब्ध विशिष्ट प्रयोगशाला डेटा की कमी को ध्यान में रखते हुए, यह कहा जाना चाहिए कि निदान
सदमा मुख्य विशिष्ट नैदानिक अभिव्यक्तियों और इतिहास संबंधी डेटा पर आधारित है।
एनाफिलेक्टिक शॉक के पाठ्यक्रम के नैदानिक रूप।
1. तीव्र घातक- कोई शिकायत नहीं, गंभीर पतन, चिकित्सा के प्रति प्रतिरोधी, खराब पूर्वानुमान, पूर्वव्यापी निदान।
2. तीव्र सौम्य- तेजस्वी, मध्यम श्वसन और संचार संबंधी हानि, प्रभावी चिकित्सा।
3. निष्फल- लक्षण जल्दी गायब हो जाते हैं, सबसे अनुकूल कोर्स।
4. सुस्त- 6 घंटे से अधिक, लंबे समय तक काम करने वाला एलर्जेन।
5. तीव्र आवर्तक पाठ्यक्रम- 4-5 से 10 दिनों के बाद बार-बार झटका, लंबे समय तक काम करने वाला एलर्जेन।
एनाफिलेक्टिक शॉक का उपचारइसमें रोगी को तत्काल सहायता प्रदान करना शामिल है, क्योंकि मिनटों और यहां तक कि कुछ सेकंड की देरी और डॉक्टर के भ्रम के कारण दम घुटने, गंभीर पतन, मस्तिष्क शोफ, फुफ्फुसीय एडिमा आदि से रोगी की मृत्यु हो सकती है।
यह याद रखना चाहिए कि सभी दवाओं के इंजेक्शन उन सिरिंजों से किए जाने चाहिए जिनका उपयोग अन्य दवाओं के प्रशासन के लिए नहीं किया गया है। बार-बार होने वाले एनाफिलेक्टिक शॉक से बचने के लिए ड्रिप इन्फ्यूजन सिस्टम और कैथेटर पर भी यही आवश्यकता लागू होती है।
उपचार उपायों का परिसर बिल्कुल अत्यावश्यक होना चाहिए,एक स्पष्ट अनुक्रम में (संभवतः एक साथ) किया जाना चाहिए और कुछ निश्चित पैटर्न होने चाहिए:
· सबसे पहले, रोगी को लिटाना, उसके सिर को बगल की ओर करना, जीभ के पीछे हटने, श्वासावरोध को रोकने और उल्टी की आकांक्षा को रोकने के लिए निचले जबड़े को फैलाना आवश्यक है। यदि रोगी के दांत हैं, तो उन्हें हटा देना चाहिए। रोगी को ताजी हवा प्रदान करें या ऑक्सीजन लें;
तुरंत 0.1% घोल डालें एड्रेनालाईन. यदि कोई शिरापरक पहुंच नहीं है और नस को जल्दी से कैथीटेराइज करना संभव नहीं है, तो एड्रेनालाईन को 0.3-0.5 मिलीलीटर की प्रारंभिक खुराक में इंट्रामस्क्युलर रूप से प्रशासित किया जाना चाहिए। इंट्रामस्क्युलर प्रशासन जितनी जल्दी हो सके किया जा सकता है। यह देखा गया है कि एनाफिलेक्टिक शॉक के कई मामलों में, अनिवार्य एंटीशॉक दवाओं का इंट्रामस्क्युलर प्रशासन भी रोगी की स्थिति को पूरी तरह से सामान्य करने के लिए पर्याप्त है। आप एक स्थान पर 1 मिलीलीटर से अधिक एड्रेनालाईन इंजेक्ट नहीं कर सकते, क्योंकि, एक महान वैसोकॉन्स्ट्रिक्टर प्रभाव होने के कारण, यह अपने स्वयं के अवशोषण को भी रोकता है। दवा को हर 10-15 मिनट में शरीर के विभिन्न हिस्सों में 0.3-0.5 मिलीलीटर की आंशिक खुराक में दिया जाता है जब तक कि रोगी को ढही हुई अवस्था से बाहर नहीं निकाला जाता है या नस को कैथीटेराइज नहीं किया जाता है। एड्रेनालाईन प्रशासित करते समय अनिवार्य नियंत्रण संकेतक नाड़ी, श्वसन और रक्तचाप होना चाहिए;
· यदि संभव हो, तो शरीर में एलर्जेन के आगे प्रवेश को रोकना आवश्यक है - दवा देना बंद कर दें, मधुमक्खी के डंक मारने पर जहरीली थैली से डंक को सावधानीपूर्वक हटा दें। किसी भी परिस्थिति में आपको डंक को निचोड़ना नहीं चाहिए या काटने वाली जगह पर मालिश नहीं करनी चाहिए, क्योंकि इससे जहर का अवशोषण बढ़ जाता है। यदि स्थानीयकरण अनुमति देता है, तो इंजेक्शन (डंक) स्थल के ऊपर एक टूर्निकेट लगाएं। दवा के इंजेक्शन स्थल (डंक) पर 0.3-1 मिलीलीटर की मात्रा में एड्रेनालाईन का 0.1% घोल डालें और एलर्जी के आगे अवशोषण को रोकने के लिए उस पर बर्फ लगाएं। एलर्जी उत्पन्न करने वाली दवा डालते समय, नाक के मार्ग या नेत्रश्लेष्मला थैली को बहते पानी से धोना चाहिए। यह याद रखना चाहिए कि यदि किसी उपचार कक्ष या ड्रेसिंग रूम में एनाफिलेक्टिक झटका होता है, जिसकी हवा विभिन्न दवाओं के वाष्प से संतृप्त होती है, तो एड्रेनालाईन, हार्मोन और कॉर्डियामाइन के इंजेक्शन के बाद रोगी को तत्काल एक अलग वार्ड में रखा जाना चाहिए या दूसरे कमरे में, और फिर गहन चिकित्सा जारी रखनी चाहिए। एलर्जेन को मौखिक रूप से लेते समय, यदि रोगी की स्थिति अनुमति देती है तो उसका पेट धोया जाता है;
· प्रारंभिक उपायों के समानांतर, एक नस पंचर करने और तरल पदार्थ और दवाओं के जलसेक के लिए एक कैथेटर डालने की सलाह दी जाती है;
· हाइपोटेंशन के मामले में (तुरंत - यदि अंतःशिरा पहुंच है या प्रारंभिक इंट्रामस्क्यूलर इंजेक्शन के बाद), एड्रेनालाईन को 0.25 से 0.5 मिलीलीटर की खुराक में धीरे-धीरे अंतःशिरा में प्रशासित किया जाता है, पहले आइसोटोनिक सोडियम क्लोराइड समाधान के 10 मिलीलीटर में पतला किया जाता है, या जलसेक के रूप में 1- 4 एमसीजी/मिनट। वयस्कों में (बच्चों में - 0.1 एमसीजी/किग्रा/मिनट)। एंडोट्रैचियल प्रशासन संभव है - 1:1000 घोल का 1 मिली प्रति 10 मिली 0.9% सोडियम क्लोराइड घोल। रक्तचाप, नाड़ी और श्वसन की निगरानी आवश्यक है। यदि गंभीर टैचीकार्डिया की पृष्ठभूमि के खिलाफ लगातार हाइपोटेंशन बना रहता है, तो 5% ग्लूकोज समाधान के 300 मिलीलीटर में नॉरपेनेफ्रिन के 0.2% समाधान के 1-2 मिलीलीटर का ड्रिप प्रशासन स्थापित करना आवश्यक है;
· के लिए बीसीसी की बहालीऔर माइक्रोसिरिक्युलेशन में सुधार के लिए, क्रिस्टलॉयड और कोलाइड समाधानों को अंतःशिरा में प्रशासित करना आवश्यक है। हाइपोटेंशन के सफल उपचार के लिए रक्त की मात्रा बढ़ाना सबसे महत्वपूर्ण शर्त है। इन्फ्यूजन थेरेपी को 1000 मिलीलीटर तक की मात्रा में सोडियम क्लोराइड, रिंगर के समाधान या लैक्टोसोल के आइसोटोनिक समाधान की शुरूआत के साथ शुरू किया जा सकता है। भविष्य में, कोलाइडल समाधानों का उपयोग करने की सलाह दी जाती है: 5% एल्ब्यूमिन समाधान, डेक्सट्रांस (रेओपॉलीग्लुसीन), हाइड्रॉक्सीथाइल स्टार्च। प्रशासित तरल पदार्थ और प्लाज्मा विकल्प की मात्रा रक्तचाप, केंद्रीय शिरापरक दबाव और रोगी की स्थिति के मूल्य से निर्धारित होती है;
· कॉर्टिकोस्टेरॉइड दवाएंएनाफिलेक्टिक शॉक की शुरुआत से ही उपयोग किया जाता है, क्योंकि एलर्जी प्रतिक्रिया की गंभीरता और अवधि की भविष्यवाणी करना असंभव है। तीव्र अवधि में हार्मोन की प्रारंभिक खुराक: हाइड्रोकार्टिसोन - 100 मिलीग्राम IV या मिथाइलप्रेडनिसोलोन 40-250 मिलीग्राम (1-2 मिलीग्राम/किग्रा), IV हर 6 घंटे में। दवाओं को अंतःशिरा रूप से प्रशासित किया जाता है। उपचार की अवधि और दवा की अंतिम खुराक रोगी की स्थिति और तीव्र प्रतिक्रिया को रोकने की प्रभावशीलता पर निर्भर करती है;
· ब्रोंकोस्पज़म के लिए जो एड्रेनालाईन पर प्रतिक्रिया नहीं करता - साँस में लिए गए β-एगोनिस्ट. नियंत्रित हाइपोटेंशन की पृष्ठभूमि के खिलाफ ब्रोंकोस्पज़म को राहत देने के लिए, 2.4% समाधान के अंतःशिरा प्रशासन की भी सिफारिश की जाती है aminophylline 10 मिली आइसोटोनिक सोडियम क्लोराइड घोल या 40% ग्लूकोज घोल के साथ। लगातार ब्रोंकोस्पज़म के लिए, एमिनोफिललाइन की खुराक 5-6 मिलीग्राम/किग्रा शरीर का वजन है;
· यदि कठिन श्वास दिखाई देती है और जटिल चिकित्सा से कोई प्रभाव नहीं पड़ता है, तो इंटुबैषेण तुरंत किया जाना चाहिए। कुछ मामलों में, स्वास्थ्य कारणों से वे ऐसा करते हैं कोनिकोटॉमी;
· पर्याप्त फुफ्फुसीय वेंटिलेशन सुनिश्चित करना आवश्यक है: श्वासनली और मौखिक गुहा से संचित स्राव को बाहर निकालना सुनिश्चित करें, और गंभीर स्थिति से राहत मिलने तक ऑक्सीजन थेरेपी भी करें; यदि आवश्यक हो - यांत्रिक वेंटिलेशन या आईवीएल;
· एंटिहिस्टामाइन्सहेमोडायनामिक मापदंडों की वसूली के बाद प्रशासन करना बेहतर है, क्योंकि उनका तत्काल प्रभाव नहीं होता है और वे जीवन बचाने का साधन नहीं हैं। उनमें से कुछ में स्वयं हाइपोटेंशियल प्रभाव हो सकता है, विशेष रूप से पिपोल्फेन (डिप्राज़िन)।
यह ध्यान दिया जाना चाहिए कि यदि आपको एमिनोफिललाइन से एलर्जी है तो सुप्रास्टिन नहीं दिया जाना चाहिए। फेनोथियाज़िन डेरिवेटिव्स के समूह की किसी भी दवा के कारण होने वाले एनाफिलेक्टिक सदमे के मामले में पिपोल्फेन का उपयोग वर्जित है।
एंटीहिस्टामाइन को इंट्रामस्क्युलर या अंतःशिरा रूप से प्रशासित किया जा सकता है: 5 मिलीलीटर तक 1% डिपेनहाइड्रामाइन समाधान या तवेगिल समाधान - 2-4 मिलीलीटर; हर 6 घंटे में. H2 हिस्टामाइन रिसेप्टर ब्लॉकर्स (फैमोटिडाइन, रैनिटिडिन) के प्रशासन का भी संकेत दिया गया है।
· गंभीर उत्तेजना के साथ ऐंठन सिंड्रोम के लिए, 5-10 मिलीग्राम डायजेपाम को अंतःशिरा में देना आवश्यक है।
· यदि, किए गए चिकित्सीय उपायों के बावजूद, हाइपोटेंशन बना रहता है, तो चयापचय एसिडोसिस के विकास को मान लिया जाना चाहिए और सीबीएस की निगरानी करते हुए, 0.5-1 mmol/kg शरीर के वजन की दर से सोडियम बाइकार्बोनेट समाधान का जलसेक शुरू किया जाना चाहिए;
· तीव्र फुफ्फुसीय एडिमा के विकास के साथ, जो एनाफिलेक्टिक सदमे की एक दुर्लभ जटिलता है, विशिष्ट दवा चिकित्सा करना आवश्यक है। चिकित्सक को आवश्यक रूप से हाइड्रोस्टैटिक फुफ्फुसीय एडिमा को अलग करना चाहिए, जो तीव्र बाएं वेंट्रिकुलर विफलता में विकसित होता है, झिल्ली पारगम्यता में वृद्धि के परिणामस्वरूप होने वाले एडिमा से, जो अक्सर एनाफिलेक्टिक सदमे में होता है। एलर्जी की प्रतिक्रिया के परिणामस्वरूप विकसित होने वाले फुफ्फुसीय एडिमा वाले रोगियों में पसंद की विधि सकारात्मक अंत-श्वसन दबाव (+5 सेमीएच2ओ) के साथ यांत्रिक वेंटिलेशन है और साथ ही हाइपोवोल्मिया पूरी तरह से ठीक होने तक जलसेक चिकित्सा जारी रखना है।
· हृदय गति रुकने, नाड़ी और रक्तचाप की अनुपस्थिति के मामले में, तत्काल कार्डियोपल्मोनरी पुनर्जीवन का संकेत दिया जाता है।
सेप्टिक सदमे
सेप्टिक शॉक वाले मरीज़ एक विशेष श्रेणी का प्रतिनिधित्व करते हैं, जो नैदानिक और पैथोफिजियोलॉजिकल विशेषताओं के अनुसार, कार्डियोजेनिक और हेमोरेजिक शॉक वाले रोगियों की श्रेणी से काफी भिन्न होता है। सेप्टिक शॉक की हेमोडायनामिक स्थिति सदमे की अन्य श्रेणियों की विशेषता वाले हेमोडायनामिक परिवर्तनों से काफी भिन्न होती है। सामान्य परिस्थितियों में, माइक्रोवास्कुलर छिड़काव को इस तरह नियंत्रित किया जाता है कि उच्च चयापचय दर वाले ऊतक अधिक रक्त प्रवाह बनाए रखते हैं। विश्राम के समय, केवल 25-30% केशिकाएँ कार्य करती हैं, जिनमें 5-10% बीसीसी होती है। सेप्टिक शॉक के शुरुआती चरणों में, ओपीएसएस अक्सर कम हो जाता है और एमओएस बढ़ जाता है। परिधीय वासोडिलेशन की डिग्री सेप्टिक प्रक्रिया की गंभीरता के साथ निकटता से संबंधित है और विभिन्न मध्यस्थों की रिहाई की तीव्रता पर निर्भर करती है।
इस मामले में, रक्त प्रवाह का वितरण बाधित होता है: बढ़े हुए कार्डियक आउटपुट के बावजूद, परिधीय परिसंचरण के ऑटोरेग्यूलेशन को नुकसान के कारण, उच्च चयापचय दर वाले ऊतकों का छिड़काव चयापचय आवश्यकताओं को पूरा करने के लिए अपर्याप्त है, जबकि कम वाले ऊतक मेटाबॉलिक लेवल अत्यधिक मात्रा में फैलता है। सेप्टिक शॉक की एक विशिष्ट विशेषता ऊतक ऑक्सीजन निष्कर्षण तंत्र को नुकसान है। प्रणालीगत सूजन प्रतिक्रिया (एसवाईआर सिंड्रोम) के विकास से ऊतकों की ऊर्जा जरूरतों में वृद्धि होती है और ऑक्सीजन ऋण में वृद्धि होती है। ऊतकों को ऑक्सीजन की आपूर्ति में कमी, ऑटोरेग्यूलेशन विकारों के अलावा, माइक्रोएग्रीगेशन, एंडोथेलियल और पेरिवास्कुलर एडिमा और इंट्रासेल्युलर ट्रांसपोर्ट तंत्र को नुकसान से भी जुड़ी है। सेप्टिक शॉक के विघटन की विशेषता संवहनी बिस्तर से ऊतक में तरल पदार्थ के रिसाव और दिल की विफलता के कारण होने वाले हाइपोवोल्मिया के शामिल होने से होती है। मायोकार्डियल डिप्रेशन, एक ओर, कोरोनरी रक्त प्रवाह में कमी के कारण होता है, और दूसरी ओर, सेप्टिक रोगियों के रक्त में घूमने वाले विभिन्न मध्यस्थों के प्रभाव से होता है, जिसमें ट्यूमर नेक्रोसिस फैक्टर (टीएनएफ) और मायोकार्डियल डिप्रेसेंट फैक्टर (एमडीएफ) शामिल हैं। ).
जैसा कि एसीसीपी/एससीसीएम सर्वसम्मति सम्मेलन द्वारा परिभाषित किया गया है:
सेप्टिक शॉक (एसएस) -यह ऊतक और अंग हाइपोपरफ्यूजन और धमनी हाइपोटेंशन के लक्षणों के साथ सेप्सिस है, जो जलसेक चिकित्सा द्वारा समाप्त नहीं होता है और कैटेकोलामाइन के प्रशासन की आवश्यकता होती है।
सेप्सिस सूक्ष्मजीवों के आक्रमण के प्रति प्रणालीगत सूजन प्रतिक्रिया का एक सिंड्रोम है।
सेप्सिस के लिए विस्तारित नैदानिक मानदंड
सामान्य मानदंड
- बुखार का तापमान >38°C
- हाइपोथर्मिया तापमान<36°С
- हृदय गति >90/मिनट (>सामान्य आयु सीमा से 2 मानक विचलन)
- तचीपनिया
- क्षीण चेतना
- एडेमा या सकारात्मक द्रव संतुलन प्राप्त करने की आवश्यकता (24 घंटों में 20 मिली/किग्रा)
- मधुमेह मेलिटस की अनुपस्थिति में हाइपरग्लेसेमिया (>7.7 mmol/l)।
सूजन संबंधी परिवर्तन
- ल्यूकोसाइटोसिस >12×109/ली
- क्षाररागीश्वेतकोशिकाल्पता<4×109/л
- सामान्य ल्यूकोसाइट सामग्री के साथ अपरिपक्व रूपों (>10%) की ओर बदलाव
- सी-रिएक्टिव प्रोटीन>एन से 2 मानक विचलन
- प्रोकैल्सीटोनिन>एन से 2 मानक विचलन
हेमोडायनामिक परिवर्तन
- धमनी हाइपोटेंशन: एडीसिस्ट<90 мм.рт.ст., АДср < 70 мм.рт.ст., или снижение АДсист более, чем на 40 мм.рт.ст. (у взрослых) или снижение АДсист как минимум на 2 стандартных отклонения ниже возрастной нормы
- संतृप्ति SpO2< 70%
- हृदय सूचकांक >3.5 एल/मिनट/एम3
अंग की शिथिलता का प्रकट होना
- धमनी हाइपोक्सिमिया PaO2/FiO2<300
- तीव्र ओलिगुरिया<0,5 мл/кг/ч
- क्रिएटिनिन में 44 mmol/l (0.5 mg%) से अधिक की वृद्धि
- थ्रोम्बोसाइटोपेनिया<100х109/л
- जमावट गड़बड़ी: एपीटीटी>60 सेकंड या आईएनआर>1.5
- हाइपरबिलिरुबिनमिया >70 mmol/l
- आंत्र रुकावट (आंत्र ध्वनियों का अभाव)
ऊतक हाइपोपरफ्यूजन के संकेतक
- हाइपरलैक्टेटेमिया >1 mmol/l
- विलंबित केशिका पुनःभरण सिंड्रोम, हाथ-पैरों का मुरझाना
उपचार के सिद्धांत
- संक्रमण के स्रोत की स्वच्छता और रोगाणुरोधी चिकित्सा
- ऊतक छिड़काव और ऑक्सीजनेशन को बहाल करना
- इम्यूनोमॉड्यूलेशन
- एंटीटॉक्सिक और एंटीसाइटोकाइन थेरेपी
- पॉलीओर्टिक अपर्याप्तता के लिए प्रतिस्थापन, रोगसूचक, रखरखाव चिकित्सा
1. सेप्टिक शॉक की रोगजनक चिकित्सा में संक्रमण के केंद्र की स्वच्छता और व्यापक स्पेक्ट्रम एंटीबायोटिक दवाओं का निर्धारण शामिल है। संक्रामक फोकस की स्वच्छता सेप्टिक शॉक के उपचार की आधारशिला है। यहां तक कि सबसे शक्तिशाली एंटीबायोटिक्स और विषहरण चिकित्सा के अन्य तरीके भी घाव की अनुपस्थिति या अपर्याप्त स्वच्छता में अप्रभावी हैं। लक्षित एंटीबायोटिक थेरेपी रोगज़नक़ को अलग करने और एंटीबायोटिक दवाओं के प्रति इसकी संवेदनशीलता का निर्धारण करने के बाद संभव है, यानी, सबसे अच्छे मामले में, 48 घंटों से पहले नहीं। साथ ही, प्रारंभिक एंटीबायोटिक चिकित्सा (उपवास से 30 मिनट के भीतर) इस श्रेणी के रोगियों में मृत्यु दर को काफी कम कर देती है। इसलिए, एंटीबायोटिक चिकित्सा के तथाकथित डी-एस्केलेशन सिद्धांत का उपयोग कार्रवाई के व्यापक संभावित स्पेक्ट्रम (कार्बोपेनम, फ्लोरोक्विनोलोन, चौथी पीढ़ी के सेफलोस्पोरिन) के साथ एंटीबायोटिक दवाओं के प्रारंभिक नुस्खे के साथ करना और यदि संभव हो तो एंटीबायोटिक के साथ करना उचित प्रतीत होता है। एक निश्चित स्पेक्ट्रम का (बैक्टीरियोलॉजिकल परीक्षा के परिणामस्वरूप)।
2.1 हेमोडायनामिक समर्थन.इन्फ्यूजन थेरेपी हेमोडायनामिक्स और सबसे ऊपर, कार्डियक आउटपुट को बनाए रखने के शुरुआती उपायों में से एक है। अमेरिकन कॉलेज और अमेरिकन एसोसिएशन ऑफ क्रिटिकल केयर मेडिसिन के अनुसार, लगभग 50% सेप्टिक रोगियों में, बुनियादी हेमोडायनामिक मापदंडों को पर्याप्त तरल चिकित्सा के साथ सामान्य किया जा सकता है। सेप्सिस के रोगियों में जलसेक चिकित्सा के मुख्य उद्देश्य हैं: पर्याप्त ऊतक छिड़काव की बहाली, सेलुलर चयापचय का सामान्यीकरण, होमोस्टैसिस विकारों का सुधार, सेप्टिक कैस्केड और विषाक्त मेटाबोलाइट्स के मध्यस्थों की एकाग्रता में कमी
इन्फ्यूजन थेरेपी क्रिस्टलोइड्स के प्रशासन के साथ शुरू होती है - 20-30 मिनट में 20 मिलीलीटर/किग्रा का एक बोलस, फिर हेमोडायनामिक स्थिति का आकलन करने के बाद, केंद्रीय शिरापरक दबाव के नियंत्रण में लगभग 20-30 मिलीलीटर/किलो/घंटा की दर से। और 4 लीटर (60 मिली/किग्रा) की कुल खुराक तक हेमोडायनामिक पैरामीटर
सेप्सिस और एसएस के लिए लक्षित आईटी के ढांचे के भीतर जलसेक चिकित्सा के लिए, क्रिस्टलॉइड और कोलाइड जलसेक समाधान का उपयोग लगभग समान परिणामों के साथ किया जाता है।
सभी इन्फ्यूजन मीडिया के अपने फायदे और नुकसान दोनों हैं। प्रयोगात्मक और नैदानिक अध्ययनों के उपलब्ध परिणामों को ध्यान में रखते हुए, आज किसी भी जलसेक मीडिया को प्राथमिकता देने का कोई कारण नहीं है। हालांकि, यह ध्यान में रखा जाना चाहिए कि शिरापरक वापसी और प्रीलोड के स्तर के पर्याप्त सुधार के लिए, कोलाइड्स की तुलना में क्रिस्टलोइड्स के जलसेक की काफी बड़ी मात्रा (2-4 गुना) की आवश्यकता होती है, जो समाधानों के वितरण की विशिष्टताओं के कारण होती है। विभिन्न क्षेत्रों के बीच. इसके अलावा, क्रिस्टलोइड्स का जलसेक ऊतक शोफ के अधिक जोखिम से जुड़ा होता है, और उनका हेमोडायनामिक प्रभाव कोलाइड्स की तुलना में कम टिकाऊ होता है। साथ ही, क्रिस्टलॉयड सस्ते होते हैं, जमावट क्षमता को प्रभावित नहीं करते हैं और एनाफिलेक्टॉइड प्रतिक्रियाओं को उत्तेजित नहीं करते हैं। इस संबंध में, जलसेक कार्यक्रम की गुणात्मक संरचना रोगी की विशेषताओं द्वारा निर्धारित की जानी चाहिए: हाइपोवोल्मिया की डिग्री, प्रसारित इंट्रावास्कुलर जमावट का चरण, परिधीय शोफ और रक्त एल्ब्यूमिन स्तर की उपस्थिति, और तीव्र फुफ्फुसीय चोट की गंभीरता।
गंभीर बीसीसी की कमी के लिए प्लाज्मा विकल्प (डेक्सट्रांस, जिलेटिनॉल, हाइड्रॉक्सीथाइल स्टार्च) का संकेत दिया जाता है। 200/0.5 और 130/0.4 के आणविक भार वाले हाइड्रॉक्सीएथाइल स्टार्च (एचईएस) में झिल्ली रिसाव के कम जोखिम और हेमोस्टेसिस पर नैदानिक रूप से महत्वपूर्ण प्रभावों की कमी के कारण डेक्सट्रांस पर संभावित लाभ होता है। गंभीर परिस्थितियों में एल्बुमिन के उपयोग से मृत्यु दर बढ़ सकती है। एल्ब्यूमिन जलसेक के दौरान सीओडी में वृद्धि क्षणिक होती है, और फिर, "केशिका रिसाव" सिंड्रोम की स्थितियों के तहत, एल्ब्यूमिन का और अधिक निष्कासन होता है (रिबाउंड सिंड्रोम)। एल्ब्यूमिन आधान केवल तभी सहायक हो सकता है जब एल्ब्यूमिन का स्तर 20 ग्राम/लीटर से कम हो और इंटरस्टिटियम में एल्ब्यूमिन के रिसाव का कोई सबूत न हो। क्रायोप्लाज्मा का उपयोग खपत कोगुलोपैथी और रक्त की जमावट क्षमता में कमी के लिए संकेत दिया गया है। अधिकांश विशेषज्ञों के अनुसार, गंभीर सेप्सिस वाले रोगियों के लिए न्यूनतम हीमोग्लोबिन सांद्रता 90-100 ग्राम/लीटर की सीमा में होनी चाहिए। सेप्सिस और एसएस के मामले में, निम्नलिखित मापदंडों के लक्ष्य मूल्यों (प्रवेश के बाद पहले 6 घंटे) को जल्दी से प्राप्त करने का प्रयास करना आवश्यक है: सीवीपी 8-12 मिमी एचजी। कला., एसबीपी>65 मिमी एचजी। कला।, मूत्राधिक्य 0.5 मिली/किलो/घंटा, हेमाटोक्रिट 30% से अधिक, बेहतर वेना कावा या दाएं आलिंद में रक्त संतृप्ति 70% से कम नहीं।
कम छिड़काव दबाव में उन दवाओं को तत्काल शामिल करने की आवश्यकता होती है जो हृदय के संवहनी स्वर और/या इनोट्रोपिक कार्य को बढ़ाती हैं। डोपामाइन और/या नॉरपेनेफ्रिनएसएस के रोगियों में हाइपोटेंशन के सुधार के लिए पहली पसंद की दवाएं हैं। नॉरपेनेफ्रिन (1 एमसीजी/मिनट (वयस्कों में) की प्रारंभिक दर पर, 90 मिमी एचजी के सिस्टोलिक दबाव को प्राप्त करने के लिए अनुमापित) एसबीपी बढ़ाता है और ग्लोमेरुलर निस्पंदन बढ़ाता है। नॉरपेनेफ्रिन के प्रभाव में प्रणालीगत हेमोडायनामिक्स के अनुकूलन से डोपामाइन की कम खुराक के उपयोग के बिना गुर्दे की कार्यप्रणाली में सुधार होता है। हाल के काम से पता चला है कि उच्च खुराक ± नॉरपेनेफ्रिन में डोपामाइन के संयोजन की तुलना में नॉरपेनेफ्रिन के उपयोग से मृत्यु दर में सांख्यिकीय रूप से महत्वपूर्ण कमी आती है।
एड्रेनालाईन- सबसे स्पष्ट हेमोडायनामिक दुष्प्रभावों वाली एक एड्रीनर्जिक दवा। एड्रेनालाईन का हृदय गति, रक्तचाप, कार्डियक आउटपुट, बाएं वेंट्रिकुलर फ़ंक्शन, ऑक्सीजन वितरण और खपत पर खुराक पर निर्भर प्रभाव पड़ता है। हालाँकि, एड्रेनालाईन का यह प्रभाव टैचीअरिथमिया, स्प्लेनचेनिक रक्त प्रवाह में गिरावट और हाइपरलैक्टेटेमिया के साथ होता है। इसलिए, एपिनेफ्रीन का उपयोग अन्य कैटेकोलामाइन के प्रति पूर्ण अपवर्तकता के मामलों तक सीमित होना चाहिए।
डोबुटामाइनसामान्य या बढ़े हुए प्रीलोड स्तर पर कार्डियक आउटपुट और ऑक्सीजन वितरण और खपत बढ़ाने के लिए इसे पसंद की दवा माना जाना चाहिए। 1 रिसेप्टर्स पर इसके प्रमुख प्रभाव के कारण, डोबुटामाइन, डोपामाइन की तुलना में अधिक हद तक, इन संकेतकों में वृद्धि में योगदान देता है।
परिसंचरण का समर्थन करने के अलावा, कैटेकोलामाइन प्रमुख मध्यस्थों के संश्लेषण को प्रभावित करके प्रणालीगत सूजन में हस्तक्षेप कर सकता है जिसका दूरगामी प्रभाव होता है। एड्रेनालाईन, डोपामाइन, नॉरपेनेफ्रिन और डोबुटामाइन के प्रभाव में, सक्रिय मैक्रोफेज द्वारा टीएनएफ- का संश्लेषण और स्राव कम हो गया। केंद्रीय हेमोडायनामिक्स स्थिर होने के 24-36 घंटे बाद कार्डियोसर्क्युलेटरी सपोर्ट दवाएं बंद कर दी जानी चाहिए।
दुर्दम्य सेप्टिक शॉक- लगातार धमनी हाइपोटेंशन, पर्याप्त जलसेक के बावजूद, इनोट्रोपिक और वैसोप्रेसर समर्थन का उपयोग। दुर्दम्य सेप्टिक शॉक के विकास के मामले में, ग्लूकोकार्टिकोस्टेरॉइड्स के प्रशासन का संकेत दिया जाता है - हाइड्रोकार्टिसोनपहले दिन 240-300 मि.ग्रा. दबाव स्थिर होने के बाद, खुराक को अगले 48 घंटों के लिए हर 8 घंटे में 50 मिलीग्राम तक कम किया जा सकता है। चिकित्सा की अवधि 5-7 दिन है।
2.2.श्वसन सहायता.सेप्सिस के दौरान फेफड़े बहुत पहले ही रोग प्रक्रिया में शामिल पहले लक्ष्य अंगों में से एक बन जाते हैं। तीव्र श्वसन विफलता (एआरएफ) कई अंगों की शिथिलता के प्रमुख घटकों में से एक है। सेप्सिस में एआरएफ की नैदानिक और प्रयोगशाला अभिव्यक्तियाँ तीव्र फुफ्फुसीय चोट सिंड्रोम से मेल खाती हैं, और रोग प्रक्रिया की प्रगति के साथ - तीव्र श्वसन संकट सिंड्रोम (एआरडीएस)। ऑक्सीजन इनहेलेशन किया जाता है, और, यदि संकेत दिया जाए, तो श्वासनली इंटुबैषेण और यांत्रिक वेंटिलेशन किया जाता है।
3. अंतःशिरा इम्युनोग्लोबुलिन (आईजीजी और आईजीजी+आईजीएम) को शामिल करने की सलाह प्रिनफ्लेमेटरी साइटोकिन्स के अत्यधिक प्रभाव को सीमित करने, एंडोटॉक्सिन और स्टेफिलोकोकल सुपरएंटीजन की निकासी बढ़ाने, एलर्जी को खत्म करने और β-लैक्टम एंटीबायोटिक दवाओं के प्रभाव को बढ़ाने की उनकी क्षमता से जुड़ी है। . इम्युनोग्लोबुलिन के उपयोग से सबसे इष्टतम परिणाम सदमे के प्रारंभिक चरण ("वार्म शॉक") और गंभीर सेप्सिस वाले रोगियों में प्राप्त हुए थे। पेंटाग्लोबिन (आईजीजी और आईजीएम), इंट्राग्लोबिन (आईजीजी), और रोनलेयुकिन का उपयोग किया जाता है।
4. किनिन जैसे पेप्टाइड्स के गठन और एमडीएफ के संचय को रोकने के लिए, प्रोटीज अवरोधकों के उपयोग का संकेत दिया गया है: प्रति दिन 80,000-150,000 यू पर कॉन्ट्रिकल या 200-400 केआईयू की खुराक पर गॉर्डोक्स, एक खुराक पर पेंटोक्सिफाइलाइन 100-300 मिलीग्राम चक्रीय एएमपी को प्रभावित करते समय सहक्रिया के कारण एडेनोसिन, प्रोस्टेसाइक्लिन और क्लास ई प्रोस्टाग्लैंडिंस के सूजन-रोधी प्रभाव को प्रबल करता है।
5. एकाधिक अंग विफलता की रोकथाम और उपचार, सहित।
· माइक्रोसिरिक्युलेशन विकारों और प्रणालीगत जमावट विकारों का सुधार -रियोपॉलीग्लुसीन; ताजा जमे हुए प्लाज्मा के संयोजन में हेपरिन थेरेपी (अखंडित हेपरिन, कम आणविक भार हेपरिन); सक्रिय प्रोटीन सी (ड्रोट्रेकोगिन-ए सक्रिय)।
· ग्लाइसेमिक नियंत्रण
· जठरांत्र संबंधी मार्ग के तनाव अल्सर के गठन की रोकथाम।
निष्कर्ष में, यह कहा जाना चाहिए कि एंटीशॉक थेरेपी की पर्याप्तता के लिए नैदानिक मानदंड हैं:
1). केंद्रीय हेमोडायनामिक मापदंडों का स्थिरीकरण (एसबीपी 60-100 मिमी एचजी, सीवीपी 60-100 मिमी एच2ओ, हृदय गति 60-100 बीट प्रति मिनट);
2). हेमिक मापदंडों का सामान्यीकरण (एचबी 100 ग्राम/लीटर, एचटी 0.3);
3). मूत्राधिक्य की बहाली (0.5-1 मिली/मिनट)।
यह याद रखना चाहिए कि सदमे की स्थिति से उबरने का मतलब न केवल सामान्य रक्त परिसंचरण की बहाली है, बल्कि लगातार कई अंग विकारों की अनुपस्थिति भी है।
छात्रों का स्वतंत्र कार्य
कार्य क्रमांक 1
गैस्ट्रोइंटेस्टाइनल रक्तस्राव के निदान के साथ आईसीयू में भर्ती एक मरीज की जांच करें। खून की कमी की मात्रा निर्धारित करें. इसके लिए:
· रक्तचाप, नाड़ी, श्वसन दर, मूत्राधिक्य, केंद्रीय शिरापरक दबाव, "सफेद धब्बा" लक्षण निर्धारित करें;
· शॉक इंडेक्स (अल्गोवर) की गणना करें;
· देय राशि के प्रतिशत के रूप में बीसीसी घाटे की राशि निर्धारित करें;
· मूर सूत्र का उपयोग करके रक्त हानि की मात्रा की गणना करें।
कार्य क्रमांक 2
गहन देखभाल इकाई में स्थित गंभीर अस्पताल-प्राप्त निमोनिया, प्रणालीगत सूजन प्रतिक्रिया सिंड्रोम वाले रोगी के चिकित्सा इतिहास का विश्लेषण करें। इसके लिए:
· हेमोडायनामिक विकारों की डिग्री और उनके सुधार का विश्लेषण करें;
· अनुवर्ती डायरियों का उपयोग करके रोगी में श्वसन विफलता की गंभीरता का आकलन करें; श्वसन विफलता के इलाज की प्रस्तावित पद्धति का मूल्यांकन करें, यदि आवश्यक हो तो समायोजन करें और उन्हें उचित ठहराएँ;
नौवीं. नैदानिक उद्देश्य
कार्य क्रमांक 1
इंट्रा-एब्डॉमिनल ब्लीडिंग के निदान के साथ अस्पताल में भर्ती एक मरीज की नाड़ी 112 प्रति मिनट, रक्तचाप प्रणाली है। 90 एमएमएचजी रक्त हानि का स्तर निर्धारित करें और पी.जी. के वर्गीकरण के अनुसार इसका मूल्यांकन करें। ब्रायसोवा?
समस्या क्रमांक 2
34 साल के एक मरीज को आग लगने के बाद अस्पताल में भर्ती कराया गया था. त्वचा को कोई थर्मल क्षति नहीं होती है, नाक और होठों के क्षेत्र में कालिख के निशान होते हैं। वस्तुनिष्ठ रूप से - 28 प्रति मिनट तक सांस की तकलीफ, शोर भरी सांस, गुदाभ्रंश - कठिन, बड़ी संख्या में घरघराहट। आपका अनुमानित निदान क्या है? क्या मरीज को आईसीयू में भर्ती करना जरूरी है?
परीक्षण नियंत्रण:
1) वयस्कों के लिए आईसीयू में प्रवेश के मानदंड:
a) III डिग्री 5% से अधिक बीएसए जला।*
बी) 15% से अधिक बीएसए का थर्ड डिग्री बर्न।
ग) पृथक थर्मल इनहेलेशन चोट।*
घ) 10% से अधिक बीएसए की दूसरी डिग्री की जलन।
ई) धड़ की परिधि के आसपास जलन।*
च) चेहरे की जलन।*
2) जलने की बीमारी में मुख्य रोगजनक लिंक क्या है?
ए) फुफ्फुसीय शिथिलता।
बी) गुर्दे की शिथिलता।
ग) हाइपोवोलेमिया।*
घ) श्वसन तंत्र की ख़राब कार्यप्रणाली।
3) सेप्टिक शॉक के लिए गहन देखभाल के उपाय:
क) सूजन फोकस की स्वच्छता*
बी) इन्फ्यूजन थेरेपी*
ग) ऑक्सीजन थेरेपी*
घ) वासोएक्टिव दवाओं का उपयोग*
ई) एंटीबायोटिक थेरेपी*
च) एपिड्यूरल ब्लॉक,
छ) इम्यूनोकरेक्टिव थेरेपी*
4) सेप्सिस के लिए कॉर्टिकोस्टेरॉइड्स के उपयोग के संकेत:
क) रक्त में संक्रमण के एक साथ प्रवेश के साथ सेप्टिक शॉक का प्रारंभिक चरण*
बी) हमेशा सेप्सिस में संकेत दिया जाता है
ग) दुर्दम्य सेप्टिक शॉक*
5) टाइप 1 एलर्जी में, मस्तूल कोशिकाओं और बेसोफिल के क्षरण के बाद जारी सूजन मध्यस्थ मुख्य रूप से निम्नलिखित लक्ष्य अंगों को प्रभावित करते हैं, सिवाय इसके:
ए) ब्रांकाई की चिकनी मांसपेशियां
बी) संवहनी चिकनी मांसपेशी
ग) कंकाल की मांसपेशियां*
डी) पोस्टकेपिलरी वेन्यूल्स का एंडोथेलियम
ई) परिधीय तंत्रिका अंत
6) मस्तूल कोशिकाओं और बेसोफिल के क्षरण के दौरान जारी निम्नलिखित सूजन मध्यस्थ के कारण तत्काल अतिसंवेदनशीलता की नैदानिक तस्वीर कम से कम होने की संभावना है:
ए) हिस्टामाइन
बी) प्रोस्टाग्लैंडिंस
ग) कैटेकोलामाइंस*
घ) हेपरिन
7) एनाफिलेक्टिक प्रतिक्रिया के दौरान, निम्नलिखित पदार्थ निकलते हैं, सिवाय:
ए) हिस्टामाइन
बी) धीमी प्रतिक्रिया करने वाला पदार्थ एनाफिलेक्सिस
ग) हेपरिन
घ) एड्रेनालाईन*
8) सामान्य "सफेद दाग" लक्षण है:
ए) 2 सेकंड.*
बी) 3 सेकंड से अधिक नहीं।
ग) 1 सेकंड।
घ) 4 सेकंड से अधिक नहीं।
9) सामान्य प्रति घंटा मूत्राधिक्य है:
ए) 0.5-1 मिली/किग्रा.*
बी) 1-2 मिली/किग्रा.
ग) 0.1-0.3 मिली/किग्रा.
घ) 2-3 मिली/किग्रा.
10) युवा पुरुषों में, बीसीसी बराबर है:
ए) 60 मिली/किग्रा.
बी) 50 मिली/किग्रा.
ग) 70 मिली/किग्रा.*
घ) 80 मिली/किग्रा.
उत्तर:
कार्य क्रमांक 1
प्राप्त डेटा अल्गोवर शॉक इंडेक्स निर्धारित करने के लिए पर्याप्त है। सीआई 112/90 = 1.2 है, जो बीसीसी के 40% रक्त हानि से मेल खाता है, जो दिखने में पैथोलॉजिकल, मात्रा में बड़ा और हाइपोवोल्मिया की डिग्री में गंभीर है।
समस्या क्रमांक 2
मरीज को थर्मल इनहेलेशन चोट लगी है, जो गहन देखभाल इकाई में अस्पताल में भर्ती होने का संकेत है।
सम्बंधित जानकारी।